FUCK #Covid_19 #YOMEVACUNO #CORONAVIRUS #SARS_Cov_2 #FuckCovid19
¿Por qué es más fácil aceptar las teorías de conspiración que las científicas?
Porque para entender las teorías científicas hay que estudiar #Covid19 https://lnkd.in/eZm8P7V
Todos los Documentos sobre Mascarillas TAPABOCAS contra el SARS-Cov-2/ Covid-19 http://emssolutionsint.blogspot.com/2020/06/todos-los-documentos-sobre-mascarillas.html

Mascarillas higiénicas no reutilizables Requisitos de materiales, diseño, confección, marcado y uso Parte 2: Para uso en niños. Medidas de las mascarillas para niños de entre 3 y 12 años
http://emssolutionsint.blogspot.com/2020/05/mascarillas-higienicas-no-reutilizables.html
MADRID, 9 Feb. (EDIZIONES) -
Cómo usar cubiertas (tapabocas) contra el Covid-19 CORONAVIRUS de tela para la cara by CDC
https://emssolutionsint.blogspot.com/2020/04/como-usar-cubiertas-tapabocas-contra-el.html- Bronquitis crónica
- Asma
- Alergias
- Enfermedad pulmonar obstructiva crónica (EPOC)
- Fumar
- Reflujo gastroesofágico
- Enfermedades de la garganta, tal como el crup en niños
- Algunas medicinas
- Culpables de la tos: ¿Cuáles son las diferencias entre la bronquitis y la neumonía?
 (Institutos Nacionales de la Salud)También en inglés
(Institutos Nacionales de la Salud)También en inglés - Radiografía de tórax
 (Instituto Nacional del Corazón, los Pulmones y la Sangre)También en inglés
(Instituto Nacional del Corazón, los Pulmones y la Sangre)También en inglés - Tinción de Gram en esputo (Enciclopedia Médica)También en inglés
- Tos (Academia Americana de Médicos de Familia)También en inglés
- Miel: ¿Es eficaz para la tos? (Clínica Mayo)También en inglés
- Dolores de cabeza por tos (Clínica Mayo)También en inglés
- Crup: Tema de salud de MedlinePlus
 (Biblioteca Nacional de Medicina)También en inglés
(Biblioteca Nacional de Medicina)También en inglés - Tos con sangre (Enciclopedia Médica)También en inglés
- Tos crónica (Academia Americana de Médicos de Familia)
- Tos
 (Enciclopedia Médica)
(Enciclopedia Médica)
- Tos de su hijo (Fundación Nemours)También en inglés
- Tos infantil (Academia Estadounidense de Alergias, Asma e Inmunología)También en inglés
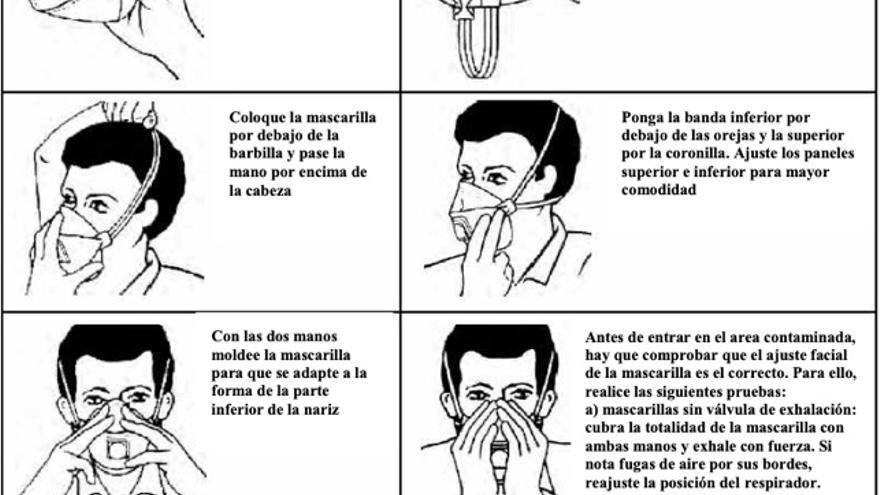
- El primer paso para ponerse la mascarilla es lavarse correctamente las manos. Desinfectaremos bien este elemento antes de ponernos la mascarilla, de lo contrario podemos estar generando un contagio inminente. Lavamos las manos con desinfectante, alcohol o agua y jabón.
- Se debe cubrir la boca y la nariz. No debe quedar ningún espacio entre la cara y la máscara o dejaremos entrar cualquier elemento negativo. Se recomienda no tocar la mascarilla mientras se usa. Si la tocamos nos volveremos a lavar las manos antes.
- La mascarilla se cambiará cuando esté húmeda y nunca se debe reutilizar. Se desechará para volver a empezar el proceso de lavarse las manos y colocarse la nueva. Se quita por detrás y no se toca la parte delantera.
Mascarillas contra el coronavirus: cuáles protegen, cuáles no y cómo usarlas
Existen distintos tipos de mascarillas, pero no todas protegen del mismo modo ni en el mismo grado contra el coronavirus Las autoridades piden ponérselas solo cuando sea necesario, y priorizar el uso por parte del personal sanitario Eva San Martín 23/03/2020 - 23:57h¿Por qué las mascarillas nos protegen?
Tipos de mascarillas
1. Mascarillas quirúrgicas
2. Mascarillas filtrantes
- las FFP1, que filtran el 78% del aire
- lasFFP2, el 92%
- FFP3, las más eficaces, el 98%. Algunas tienen una válvula de exhalación para reducir la humedad en el interior de la mascarilla.
3. Mascarillas caseras: de papel higiénico o de tela
4. Mascarillas contra gases y vapores
Preguntas frecuentes sobre las mascarillas
Si bajo a comprar, ¿me pongo la mascarilla?
¿Las mascarillas se pueden lavar y reutilizar?
¿Cómo hay que ponerse una mascarilla?
Eva San Martín
24/03/2020 - 23:55h
Nos los ponemos para hacer la compra o bajar a la farmacia. Y muchos mensajeros o conductores de mercancía los llevan durante el reparto, y con ellos puestos distribuyen los paquetes, pero también cogen dinero. Además de usar mascarillas (no siempre bien, como te contábamos hace unos días), con los guantes buscamos protegernos del coronavirus y evitar que nuestra piel entre en contacto con este patógeno que está dejando miles de muertos en España.
Pero la Sociedad Española de Médicos Generales y de Familia (SEMG) advierte que puede que estemos logrando justo lo contrario. Según su portavoz, Lorenzo Armenteros, "en lugar de protegernos, el mal uso generalizado que se está haciendo de los guantes durante esta crisis está ayudando más bien a diseminar y expandir aún más el virus". Lo mismo asegura la viróloga Lindsay Broadbent en un artículo en The Guardian: "los guantes funcionan solo si los reemplazas y los lavas con la misma meticulosidad con que te lavas y desinfectas las manos. De lo contrario, son como una segunda piel".
Y también en este sentido, la Organización Colegial de Enfermería advierte a la población del riesgo de contaminación por coronavirus si los guantes desechables no se emplean correctamente. Dentro de la campaña de difusión de materiales dirigidos a la población, esta vez el Consejo General de Enfermería y toda su Organización Colegial han difundido un vídeo en el que paso a paso, un total de diez, se explica cómo deben utilizarse los guantes.
Para la SEMG no está tan claro que los guantes protejan siempre a quien los lleva. Sabemos que el virus se expande a través de gotas respiratorias que una persona contagiada expulsa cuando tose, estornuda o habla; y que este patógeno infecta a otra persona al entrar en contacto con sus ojos, nariz o boca. Así, si tocas superficies sucias o contaminadas por el virus con los guantes y después te tocas la cara, de nada sirve llevarlos.
En este sentido, los guantes solo funcionan como una protección para quien los lleva, siempre que se cambien cada vez que toques una nueva superficie o los laves de forma tan metódica como hay que hacer con las manos: durante unos 20 segundos, y frotando bien. También los guantes de látex o de nitrilo que usan los médicos o el personal de laboratorio hay que reemplazarlos de forma regular, incluso cuando estos puedan desinfectarse con jabón o una solución alcohólica.
El mal uso de los guantes puede extender la pandemia
Armenteros tiene claro que no deberíamos usar guantes para salir a la calle, ir al supermercado o, digamos, acudir a la farmacia. El motivo: solo pueden proteger a quien los lleva y, por lo general, ayudan a expandir el coronavirus. Ocurre cuando vamos al súper durante la cuarentena con los guantes de látex puestos y hacemos la compra con relativa normalidad, como haríamos antes de la explosión de la pandemia.
Es decir, toqueteamos varios paquetes de cereales antes de escoger el que queremos; y después hacemos lo mismo, pongamos en caso, con los yogures, los botes de garbanzos y los paquetes de papel higiénico. La cuestión es que, si alguno de estos paquetes o envases estuviera contaminado por coronavirus, al tocarlo quedarán restos de este patógeno en los guantes.
Así, el virus se extenderá por todas las superficies que toquemos después. "El uso de guantes de esta manera es insolidario porque protege a quien los lleva, pero no a los demás, lo que hace es diseminar la pandemia", señala Armenteros. "Otro ejemplo típico de mal uso de los guantes", dice este médico, "que estamos viendo durante esta pandemia es el que hacen algunos repartidores o distribuidores de mercancías: conducen, dejan los paquetes e incluso recogen dinero con los mismos guantes".
Por este motivo, asegura el portavoz de la Sociedad Española de Médicos Generales y de Familia, "están convirtiendo un supuesto elemento de protección individual en un componente infeccioso de mayor gravedad para los demás de lo que pudieran ser sus propias manos", ya que el guante actúa como vector de expansión del virus y a la vez da una falsa sensación de seguridad al repartidor, que evita de este modo tener que lavarse las manos con frecuencia como sí haría si las llevara descubiertas. Las manos limpias son la mejor barrera contra el virus.
Guantes de un solo uso
De hecho, estas manoplas de látex o de nitrilo se conocen en el ámbito sanitario como "guantes de un solo uso". Médicos, dentistas y enfermeros los usan para explorar a un paciente, pero inmediatamente después los tiran. Nunca los reutilizan. "Si nos los dejáramos puestos, el siguiente paciente se llevaría todo lo que hemos tocado del paciente anterior", explica Armenteros, para que se entienda por qué en presencia de patógenos los guantes protectores deben ser de un único uso; y hay que cambiarlos después de cada acción que se realice con ellos.
De ahí que, señala, el mejor modo de evitar que nuestras manos se conviertan en un vehículo de contagio del coronavirus sea lavarlas. Si en lugar de llevar guantes, el repartidor se limpiase las manos después de cada entrega, "estaríamos erradicando mucho más la transmisión del virus", afirma el portavoz de SEMG.
Lo mismo vale para cuando hacemos la compra: hay que evitar tocar con guantes (tampoco con las manos) envases o paquetes que no vayamos a llevarnos. De hecho, en muchos comercios nos obligan a ponernos guantes de plástico desechables que luego van a la cesa de desperdicios; una sabia decisión. De nuevo la mejor estrategia es lavarnos bien las manos después para eliminar por completo cualquier sustancia patógena que haya podido quedar en la piel.
https://www.eldiario.es/consumoclaro/cuidarse/peligroso-ponernos-guantes-supermercado_0_1008950092.html
¿Debo utilizar mascarilla para protegerme del nuevo coronavirus?#EsteVirusLoParamosUnidospic.twitter.com/mFgi1GYTQp— Ministerio de Sanidad (@sanidadgob) March 18, 2020
- Guías para la fabricación de mascarillas y ropa de protección Compartir
- Clarificación de los diferentes tipos de mascarillas [PDF] [933,65 KB]01/04/2020 9:18:03
- Mascarillas tipo EPI como legalizarlas [PDF] [1,34 MB]02/04/2020 16:42:17
- Mascarillas tipo producto sanitario como legalizarlas; también llamadas quirúrgicas [PDF] [955,37 KB]01/04/2020 17:53:01
- Listado de todas las normas aplicables a EPI y Productos Sanitarios [PDF] [604,5 KB]01/04/2020 17:53:46
- Resolución de 20 de marzo de 2020 [PDF] [227,28 KB]30/03/2020 12:39:47
- Proceso de fabricación habitual de mascarillas EPIs [PDF] [492,21 KB]01/04/2020 17:54:25
- Proceso de fabricación habitual de mascarillas quirúrgicas como Producto Sanitario [PDF] [615,79 KB]01/04/2020 9:22:59
- Proceso de fabricación habitual de mascarillas higiénicas [PDF] [639,12 KB]01/04/2020 17:55:09
- Mascarilla desarrollada por AITEX [PDF] [817,18 KB]30/03/2020 12:30:46
- Ropa de protección (EPI) y batas quirúrgicas (PS) [PDF] [743,13 KB]01/04/2020 9:19:22
- Gafas de protección y pantallas faciales - Información Básica [PDF] [1,5 MB]01/04/2020 10:15:44
- Nota informativa sobre fabricación de pantallas faciales [PDF] [64,25 KB]01/04/2020 10:17:31
- Díptico Guantes de uso dual (EPI y PS) [PDF] [1,57 MB]01/04/2020
Es pues, la propia comunidad de usuarios quien certifica la fiabilidad de cada uno de los elementos de información, a través de una tarea continua de refinamiento y valoración por parte de los usuarios.
Si usted encuentra información que considera erronea, le invitamos a hacer efectivo su registro para poder avisar al resto de usuarios y contribuir a la mejora de dicha información.
El objetivo del proyecto es proporcionar información sanitaria de calidad a los individuos, de forma que dicha educación repercuta positivamente en su estado de salud y el de su entorno. De ningún modo los contenidos recomendados en EMS Solutions International están destinados a reemplazar una consulta reglada con un profesional de la salud.
Los investigadores también encontraron que se puede mejorar el rendimiento general de las mascarillas para procedimientos médicos, por sí solas, doblando los bordes del cubrebocas hacia adentro y anudando los cordones de las orejeras. https://cnn.it/3aalWDK
Los investigadores también encontraron que el rendimiento general de las mascarillas para procedimientos médicos por sí solas se puede mejorar doblando los bordes de la mascarilla hacia adentro y anudando los cordones de las orejeras donde se unen con la tela de la máscara para reducir los espacios. Una máscara médica anudada puede bloquear el 63% de los aerosoles que pueden contener coronavirus, una mejora significativa del 42% cuando no están anudadas. Los hallazgos fueron publicados el miércoles en el Informe Semanal de Morbilidad y Mortalidad de los CDC.
MIRA: Usar dos mascarillas, ¿ayuda a protegerte del coronavirus?
Desde enero de 2021, los CDC han evaluado los métodos de usar doble máscara y anudarla para medir el rendimiento y protección de la máscara. Los investigadores descubrieron que la eficacia de las mascarillas de tela y las quirúrgicas se puede mejorar asegurándose de que se ajusten bien a los contornos de la cara para evitar que el aire y las partículas se escapen de los huecos alrededor de los bordes de la mascarilla.
El estudio encontró que cuando tanto una fuente de infección como una fuente no infectada estaban equipadas con dos máscaras, la exposición de la persona no infectada a partículas potencialmente infecciosas se reducía en un 96,4%. Cuando ambas personas usaban solo una máscara anudada y ajustada, la exposición acumulada de la persona no infectada a partículas potencialmente infecciosas se redujo en un 95,9%. Ambos hallazgos destacan la importancia de un buen ajuste para maximizar el rendimiento de la mascarilla y reducir la exposición.
«Esta observación sugiere que los arreglos que se puedan hacer para mejorar el ajuste podrían resultar en mejoras, independientemente de la eficiencia de filtración de referencia de las máscaras», escribieron los investigadores.

























No hay comentarios:
Publicar un comentario