3 abril, 2019
Cristina Fernández
Muchas veces existen dudas en lo referente al manejo de las hipoglucemias en personas con diabetes, sobre todo a la hora de qué cantidades de glucosa ingerir o cuánto tiempo esperar.
Como ya sabemos, se considera hipoglucemia cuando la glucemia capilar es <70mg/dl. En ocasiones, una hipoglucemia leve que no se trata adecuadamente puede desembocar en una hipoglucemia severa, con síntomas de gravedad y pérdida de conocimiento.
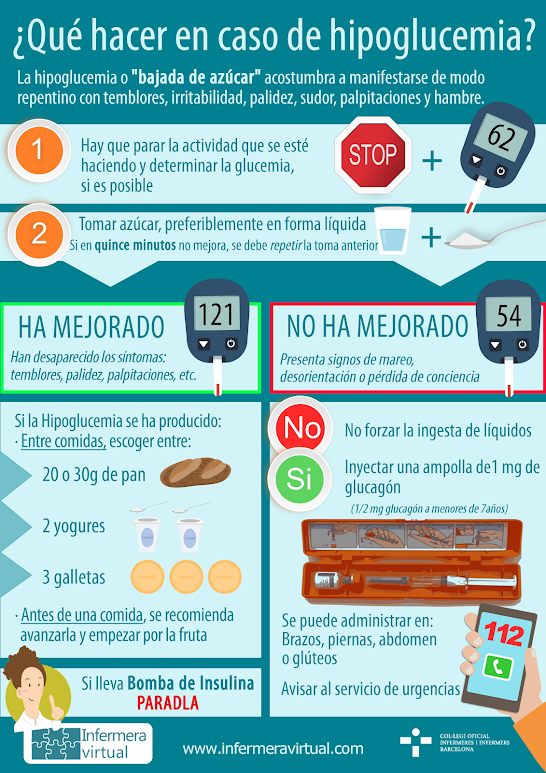
Una forma muy sencilla de explicar el tratamiento de las hipoglucemias sin pérdida de conciencia a nuestros pacientes es utilizando la «Regla del 15». En ella, el paciente, tras comprobar la existencia de hipoglucemia mediante una glucemia capilar, debe ingerir 15g de hidratos de carbono de absorción rápida, y posteriormente tendrá que esperar en reposo 15 minutos. Una vez transcurridos los 15 minutos, deberá repetir la glucemia capilar. Si esta se encuentra por encima de 70mg/dl tendrá que ingerir 15g de hidratos de carbono de absorción más lenta para evitar que la glucemia vuelva a disminuir de forma inmediata.
Sin embargo, si la hipoglucemia es grave y cursa con pérdida de conciencia, el tratamiento es diferente. En este caso, deberá ser otra persona la que le administre glucagón de manera intramuscular o subcutánea. Se podría repetir una segunda dosis si a los 10 minutos tras la administración del glucagón el paciente no ha recuperado la conciencia y los servicios de emergencia todavía no han acudido. Es importante no administrar en este caso nada por vía oral por el riesgo de broncoaspiración.
Principalmente es fundamental educar a los pacientes en el adecuado tratamiento de las causas que producen esas hipoglucemias y en la actuación en cada tipo de situación.
Para facilitar la educación a los pacientes hemos elaborado esta infografía, elaborada a partir del Material de Educación Diabetológica Grupal elaborado por lo Residentes de EFyC de esta Unidad Docente y revisado por la Unidad Diabetológica del Área de Salamanca.
Descripción general
La hipoglucemia es una afección por la que tu nivel de glucosa sanguínea está por debajo del rango normal. La glucosa es la principal fuente de energía del cuerpo.
La hipoglucemia suele estar relacionada con el tratamiento de la diabetes. Sin embargo, existen otro tipo de medicamentos y diversas afecciones, muchas de ellas poco frecuentes, que pueden causar un bajo nivel de glucosa sanguínea en personas que no tienen diabetes.
La hipoglucemia requiere tratamiento inmediato. Para muchas personas, un nivel de glucosa sanguínea en ayuno de 70 miligramos por decilitro (mg/dl), o de 3,9 milimoles por litro (mmol/l), o menos debería ser una alerta de hipoglucemia. Pero tus cifras podrían ser diferentes. Consulta al proveedor de atención médica.
El tratamiento consiste en recuperar rápidamente los niveles normales de glucosa sanguínea, ya sea con un alimento o una bebida con alto contenido de azúcar o con medicamentos. El tratamiento a largo plazo requiere identificar y tratar la causa de fondo de la hipoglucemia.
Productos y servicios
Bibliografía: Mayo Clinic Family Health Book (Libro de Salud Familiar de Mayo Clinic) 5.ª edición
Mostrar más productos de Mayo Clinic
Síntomas
Si los niveles de glucosa en la sangre disminuyen demasiado, los signos y síntomas de hipoglucemia pueden incluir los siguientes:
Palidez
Temblores
Sudoración
Dolor de cabeza
Hambre o náuseas
Latidos del corazón irregulares o acelerados
Fatiga
Irritabilidad o ansiedad
Dificultad para concentrarse
Mareos o aturdimiento
Hormigueo o entumecimiento de los labios, la lengua o la mejilla
A medida que la hipoglucemia empeora, los signos y síntomas pueden incluir los siguientes:
Desorientación, comportamiento inusual o ambos, como la incapacidad de completar tareas de rutina
Pérdida de la coordinación
Habla arrastrada
Visión borrosa o en túnel
Pesadillas, si se está dormido
La hipoglucemia grave puede provocar lo siguiente:
Ausencia de respuesta (pérdida del conocimiento)
Convulsiones
Cuándo consultar al médico
Busca atención médica de inmediato en los siguientes casos:
Tienes lo que podrían ser síntomas de hipoglucemia y no tienes diabetes
Tienes diabetes y la hipoglucemia no responde al tratamiento, como beber jugo o refrescos regulares (no dietéticos), comer dulces o tomar tabletas de glucosa
Busca ayuda de emergencia para alguien con diabetes o antecedentes de hipoglucemia que tenga síntomas de hipoglucemia grave o pierda el conocimiento.
Solicite una Consulta en Mayo Clinic
Causas
La hipoglucemia se produce cuando tu nivel de glucosa sanguínea (glucosa) baja demasiado como para que continúen las funciones corporales. Esto puede suceder por varias razones; la más frecuente es un efecto secundario de los medicamentos utilizados para tratar la diabetes.
Regulación del azúcar en sangre
Cuando comes, el cuerpo descompone los alimentos y los convierte en glucosa. La glucosa, la fuente principal de energía del cuerpo, entra en las células con la ayuda de la insulina, una hormona que produce el páncreas. La insulina permite que la glucosa entre en las células y proporcione el combustible que estas necesitan. La glucosa adicional se almacena en el hígado y en los músculos en forma de glicógeno.
Si no comes durante varias horas y baja el nivel de glucosa en la sangre, se deja de producir insulina. Otra hormona del páncreas, que se llama glucagón, le avisa al hígado que debe descomponer el glucógeno almacenado y liberar la glucosa al torrente sanguíneo. Esto mantiene el nivel de glucosa en la sangre dentro de un rango normal hasta que vuelvas a comer.
Tu cuerpo también tiene la capacidad de producir glucosa. Este proceso ocurre principalmente en el hígado, pero también en los riñones. Durante el ayuno prolongado, el cuerpo puede descomponer las reservas de grasa y usar esos productos como combustible alternativo.
Causas posibles, con diabetes
Si tienes diabetes, es posible que no produzcas insulina (diabetes tipo 1) o que respondas menos a ella (diabetes tipo 2). Como resultado, la glucosa se acumula en el torrente sanguíneo y puede alcanzar niveles peligrosamente altos. Para corregir este problema, puedes tomar insulina u otros medicamentos para reducir los niveles de glucosa en la sangre.
Pero demasiada insulina u otros medicamentos para la diabetes pueden hacer que el nivel de glucosa en la sangre baje demasiado, causando hipoglucemia. La hipoglucemia también puede producirse si se come menos de lo habitual después de tomar la dosis normal del medicamento para la diabetes, o si se hace más ejercicio del que normalmente se hace.
Causas posibles, sin diabetes
La hipoglucemia en personas que no tienen diabetes es mucho menos común. Entre las causas, se incluyen las siguientes:
Medicamentos. Tomar por error los medicamentos para la diabetes de otra persona es una causa posible de hipoglucemia. Otros medicamentos también pueden provocar hipoglucemia, sobre todo en niños o en personas con insuficiencia renal. Un ejemplo es la quinina (Qualaquin), que se usa para tratar la malaria.
Beber alcohol en exceso. Beber demasiado sin comer puede impedir que el hígado libere glucosa de las reservas de glucógeno al torrente sanguíneo. Esto puede producir hipoglucemia.
Algunas enfermedades graves. Las enfermedades hepáticas graves, como la hepatitis o la cirrosis graves, una infección grave, la enfermedad renal y la enfermedad cardíaca avanzada, pueden provocar hipoglucemia. Los trastornos renales también impiden que el organismo excrete debidamente los medicamentos. Esto puede afectar los niveles de glucosa debido a la acumulación de medicamentos que disminuyen los niveles de glucosa en la sangre.
Inanición prolongada. La hipoglucemia puede producirse en caso de desnutrición e inanición, cuando no se obtienen alimentos suficientes y se agotan las reservas de glucógeno que el cuerpo necesita para producir glucosa. Un trastorno alimentario conocido como anorexia nerviosa es un ejemplo de una afección que puede provocar hipoglucemia y producir inanición prolongada.
Producción excesiva de insulina. Un tumor poco frecuente del páncreas (insulinoma) puede causar la producción excesiva de insulina y provocar hipoglucemia. Otros tumores también pueden causar un exceso de producción de sustancias semejantes a la insulina. Las células inusuales del páncreas que producen insulina pueden ocasionar una liberación excesiva de insulina, lo cual también puede provocar hipoglucemia.
Deficiencias hormonales. Ciertos trastornos relacionados con tumores de la glándula suprarrenal y la glándula pituitaria pueden resultar en una cantidad inadecuada de algunas hormonas que regulan la producción de glucosa o el metabolismo. Los niños pueden tener hipoglucemia si el organismo segrega muy poca hormona de crecimiento.
Hipoglucemia después de las comidas
La hipoglucemia suele ocurrir cuando no se ha comido, pero puede darse también por otros motivos. A veces, los síntomas de hipoglucemia se producen después de determinadas comidas, pero no se sabe exactamente por qué.
Este tipo de hipoglucemia, que se llama hipoglucemia reactiva o hipoglucemia posprandial, puede ocurrir en personas que han tenido cirugías que interfieren en el funcionamiento normal del estómago. La cirugía más comúnmente relacionada con esto es la de baipás estomacal, pero también puede producirse en personas que tuvieron otras cirugías.
Complicaciones
Si la hipoglucemia no se trata, puede provocar lo siguiente:
Convulsiones
Coma
Muerte
La hipoglucemia también puede provocar lo siguiente:
Mareos y debilidad
Caídas
Lesiones
Accidentes automovilísticos
Mayor riesgo de demencia en los adultos mayores
Insensibilidad a la hipoglucemia
Con el tiempo, los episodios reiterados de hipoglucemia pueden provocar que la persona no se dé cuenta de que tiene hipoglucemia. El cuerpo y el cerebro dejan de producir los signos y síntomas que advierten un bajo nivel de glucosa en la sangre, como temblores o latidos cardíacos irregulares (palpitaciones). Cuando esto sucede, aumenta el riesgo de tener hipoglucemia grave, que pone en riesgo la vida.
Si tienes diabetes, episodios recurrentes de hipoglucemia y no reconoces la hipoglucemia, el proveedor de atención médica podría modificar tu tratamiento, elevar tus objetivos para los niveles de glucosa en la sangre y recomendar un entrenamiento de concientización sobre la glucosa en la sangre.
Un glucómetro continuo es una opción para las personas que no se dan cuenta que tienen hipoglucemia. El dispositivo puede alertarte cuando el nivel de glucosa en la sangre es demasiado bajo.
Diabetes sin tratamiento adecuado
Cuando tienes diabetes, los episodios de bajo nivel de glucosa en la sangre son incómodos y pueden causar temor. El miedo a la hipoglucemia puede hacer que te administres menos insulina para asegurarte de que tu nivel de glucosa sanguínea no baje demasiado. Esto puede provocar una diabetes no controlada. Habla con el proveedor de atención médica sobre tus miedos y no cambies la dosis del medicamento para la diabetes sin hablarlo con él.
Prevención
Si tienes diabetes
Glucómetro continuo y bomba de insulina
Glucómetro continuo y bomba de insulinaAbrir el cuadro de diálogo emergente
Sigue el plan de control de la diabetes que tú y el proveedor de atención médica han desarrollado. Si estás tomando medicamentos nuevos, cambiando tus horarios de comida o de medicamentos o agregando ejercicios nuevos, habla con tu proveedor de atención médica sobre cómo estos cambios pueden afectar tu tratamiento de la diabetes y tu riesgo de nivel bajo de glucosa en la sangre.
Infórmate más sobre los signos y síntomas del nivel bajo de glucosa en la sangre. Esto puede ayudarte a identificar y tratar la hipoglucemia antes de que baje demasiado. Comprobar con frecuencia el nivel de glucosa en la sangre te permite saber cuándo está bajando la glucosa en la sangre.
Un glucómetro continuo es una buena opción para algunas personas. Un glucómetro continuo tiene un pequeño cable que se inserta bajo la piel que puede enviar lecturas de glucosa en la sangre a un receptor. Si los niveles de glucosa en la sangre llegan a niveles demasiado bajos, algunos modelos de glucómetro continuo te alertarán con una alarma.
Algunas bombas de insulina están ahora integradas con los glucómetros continuos y pueden interrumpir la administración de insulina cuando los niveles de glucosa en la sangre están cayendo demasiado rápido para ayudar a prevenir la hipoglucemia.
Asegúrate de tener siempre hidratos de carbono de acción rápida a mano, como jugo, caramelos duros o tabletas de glucosa, para poder tratar una disminución de la glucosa en la sangre antes de que baje demasiado.
Si no tienes diabetes
Para los episodios recurrentes de hipoglucemia, el consumo frecuente de pequeñas porciones de comida durante el día es una medida provisoria para evitar que los niveles de glucosa en la sangre bajen demasiado. Sin embargo, este enfoque no se aconseja como una estrategia a largo plazo. Colabora con el proveedor de atención médica para identificar y tratar la causa de la hipoglucemia.
https://www.mayoclinic.org/es-es/diseases-conditions/hypoglycemia/symptoms-causes/syc-20373685
 bit.ly/2u9RzZG
bit.ly/2u9RzZG
La hipoglucemia
Cómo se manifiesta
La hipoglucemia acostumbra a manifestarse de modo repentino con temblores, irritabilidad, palidez, sudor, palpitaciones y hambre. Los síntomas de la hipoglucemia pueden variar según las personas, pero siempre son los mismos en cada una de ellas. De hecho, son señales de alarma que envía el cerebro cuando no puede captar la glucosa suficiente para funcionar.
La reacción rápida o inmediata ante los signos de alarma puede evitar la aparición progresiva de complicaciones graves. A menudo, son los que conviven con la persona con diabetes quienes detectan estos signos de alarma. Estas manifestaciones son:
- cambios de comportamiento
- dificultad para hablar o para coordinar movimientos
- pérdida progresiva de la capacidad de respuesta
- convulsiones y pérdida absoluta de la conciencia (coma hipoglucémico)
Si el descenso de la glucosa es gradual, las manifestaciones de hipoglucemia se agravan progresivamente y la persona es capaz de resolver la situación. En cambio, si el descenso es brusco, puede producirse una pérdida repentina de la conciencia y llegar a un coma hipoglucémico en pocos momentos. Por eso es importante que el entorno habitual sepa qué hay que hacer en estas situaciones o bien llevar consigo una identificación que pueda ayudar a actuar rápidamente en caso de emergencia.
Causas
- Haber administrado una dosis excesiva de insulina o de hipoglucemiantes por un error en la dosificación o por una confusión del tipo de insulina (inyectar insulina rápida en lugar de intermedia, por ejemplo).
- No haber consumido las raciones de carbohidratos recomendadas para cada comida.
- Haber retrasado el horario de las comidas en relación a las dosis de insulina.
- Haber hecho una actividad física no programada sin haber aumentado las raciones de hidratos de carbono o sin haber reducido las dosis de insulina o de fármacos.
Cómo se resuelve
- Se debe dejar la actividad que se esté haciendo.
- Si es posible, se debe determinar el nivel de glucosa en la sangre, para certificar que se trata de una hipoglucemia.
- Si lleva bomba de infusión continua de insulina, se tiene que para la bomba.
- Hay que tomar 1,5-2 raciones de hidratos de carbono de absorción rápida (15-20g), preferiblemente en forma líquida y sin grasas, ya que la absorción será más rápida y la hipoglucemia se resolverá antes; por ejemplo:
- un vaso de zumo de fruta (natural o envasado) 200 ml
- un vaso de cualquier bebida refrescante que no sea light o cero 200 ml
- un vaso de leche descremada 200 ml con 1 sobre de azúcar de cafetería
- 2 sobres de azúcar de cafetería ó 2 cucharadas de azúcar ó 3 terrones de azúcar
- 1-2 cucharadas soperas de miel
- 3-4 comprimidos de glucosa pura
- Si en diez o quince minutos la situación no mejora, se debe repetir la toma anterior.
- Cuando empiece la mejoría, debe ingerir alimentos con hidratos de carbono de absorción lenta 1-2 raciones (10-20g), como 20-30 g de pan, dos o tres galletas maria, dos yogures o un vaso de leche entera sin azúcar, siempre que la hipoglucemia se produzca entre comidas. Si se produce un rato antes de una comida, se recomienda adelantarla, empezar por la fruta (ya que contiene un hidrato de carbono de absorción rápida) e ingerir un alimento que contenga un azúcar de absorción lenta (pan, arroz, pasta, patata o legumbres).
- Si la hipoglucemia se acentúa, ya sea por no haber tomado las medidas comentadas o bien porque aparece de manera brusca, y la persona con diabetes presenta signos de obnubilación, desorientación, pérdida progresiva del reflejo de deglución (no puede tragar) o pérdida de conciencia, la persona más próxima debe actuar para resolver la hipoglucemia:
- Si es posible, se debe determinar el nivel de glucosa en la sangre, para certificar que se trata de una hipoglucemia
- No debe forzar nunca la ingesta de líquidos por la boca, ya que puede atragantarse y ahogarse.
- Tiene que inyectar rápidamente un kit de glucagón de 1 mg de (que consta de un vial más una jeringa) por vía intramuscular o subcutánea. Las personas con diabetes, en especial aquéllas que se inyectan insulina, deben tener siempre una ampolla de glucagón al alcance, y las personas que las rodean (en casa, en el trabajo, en la escuela…) tienen que saber cómo administrarlo. La administración de glucagón es necesaria para las personas con diabetes que estén inconscientes. Ante la duda, hay que actuar como si se tratara de una hipoglucemia.
- Si en diez minutos la persona no ha recuperado el conocimiento o sigue desorientada, puede repetirse la inyección y avisar al servicio de urgencias, ya que seguramente se trata de una hipoglucemia severa y hay que hacer una valoración médica de la persona.
- Una vez recuperada la conciencia, se debe resolver la hipoglucemia con hidratos de carbono de absorción lenta 1-2 raciones (10-20g) que corresponden a: 20-30g de pan, dos o tres galletas maría, dos yogures o un vaso de leche entera sin azúcar.
¿Qué es el glucagón?
El glucagón, como la insulina, es una hormona producida en el páncreas. Su función principal es aumentar los niveles de glucosa en la sangre utilizando los depósitos de glucosa que hay en el hígado (glucógeno).
Cómo se administra:
Puede hacerlo cualquier persona, aunque no sea profesional de la salud. El glucagón se presenta en un estuche con una jeringuilla precargada y un frasco con polvo de glucagón. Se conserva en la nevera, aunque puede permanecer fuera, a temperatura ambiente, hasta cuatro semanas.
El modo de administrarlo es muy sencillo: hay que introducir el agua de la jeringuilla en el frasco del polvo de glucagón, agitarlo suavemente, extraer su contenido e inyectarlo todo.
La inyección acostumbra a hacerse por vía subcutánea (como la insulina), pero también puede hacerse por vía intramuscular (como las inyecciones habituales) en los brazos, en el abdomen, en las piernas o en los glúteos (en la zona que, en aquel momento, sea más accesible). No hay que tener miedo, ya que puede administrarse por cualquier vía sin riesgo para la persona. Tampoco hay que vacilar en administrar el glucagón por temor a que la persona con diabetes no tenga una bajada de los niveles de azúcar en la sangre, sino otra cosa. El glucagón debe administrarse a las personas con diabetes que estén inconscientes. Ante la duda, hay que actuar como si se tratara de una hipoglucemia.
 |
Información importante sobre #HIPOGLUCEMIA ¡No lo olvides! Si vives con diabetes debes aprender habilidades para el automanejo, además de contar con un botiquín de autocuidado que te permita actuar no solo rápidamente, también de manera adecuada en caso de #hipoglucemia u otra complicación aguda. Los síntomas de una hipoglucemia pueden variar en cada persona, por lo que es de suma importancia que puedas reconocer cuáles son los tuyos. |

Cómo prevenir la hipoglucemia
- Dosificar correctamente la insulina y verificar el tipo antes de administrarla.
- Cumplir los horarios de las comidas.
- Procurar que las raciones de hidratos de carbono sean las recomendadas para cada comida.
- Modificar las raciones de carbohidratos y la insulina en relación con la actividad física.
Situaciones especiales
Conducción de vehículos. Las personas con diabetes que conducen habitualmente o que se dedican al transporte y conducen camiones, autobuses o autocares deben tomar una serie de precauciones:
- Llevar azúcar encima y, si es posible, algo de comer. Nunca se sabe a qué hora se llegará a destino y hay que estar preparado para poder improvisar una comida (con galletas, fruta, tostadas...).
- Comprobar la glucemia antes de empezar el viaje.
- Si el viaje es largo, es necesario descansar cada dos o tres horas y tomar un refrigerio, si es necesario.
- Hipoglucemias nocturnas. Si la persona con diabetes despierta con dolor de cabeza o sudor, es posible que haya sufrido una hipoglucemia durante la noche. Lo mejor es determinar los niveles de glucosa antes de acostarse: si la cifra es menor a 140 mg/dl, hay que comer algo.
- Hipoglucemias de repetición. Si se sufren hipoglucemias con frecuencia y, sobre todo, si se repiten siempre a las mismas horas, es importante ponerse en contacto con el equipo de salud para que aconseje sobre los cambios necesarios.
1.2 La hiperglucemia
Causas de la hiperglucemia
Una aportación excesiva de hidratos de carbono en la dieta, sobre todo si se ingieren alimentos con un contenido alto de azúcar: bebidas refrescantes, pasteles, pastelería industrial, helados, chocolate...
- Una disminución de la actividad física habitual.
- Errores en la dosificación de la insulina (menos unidades) o no haber tomado algún fármaco.
- Una enfermedad intercurrente (como la gripe). Una enfermedad intercurrente es la que tiene lugar durante el transcurso de otra y que la modifica en un grado más o menos elevado; así, en el caso de la diabetes, es la enfermedad que puede dificultar el mantenimiento de los niveles de glucosa adecuados.
- Algunos fármacos, como la cortisona, que pueden aumentar las cifras de glucosa en la sangre.
Otras causas de hiperglucemia
- El fenómeno del alba
Es la elevación de los niveles de glucosa por la madrugada. Este fenómeno es frecuente entre un 80 % y un 100 % de las personas con diabetes tipo 1 y se debe a la interacción de diversas hormonas, sobre todo la de crecimiento, que hacen aumentar los niveles de glucosa en la sangre, especialmente por la madrugada.
En algunas personas con diabetes tipo 2, también se observa una elevación de la glucosa por la madrugada o a primera hora de la mañana, ya que, durante la noche, el páncreas no libera suficiente insulina para controlar la elevación de la glucosa.
Generalmente, el fenómeno del alba se corrige si se aumenta la dosis de insulina nocturna. - El efecto Somogyi
El efecto Somogyi, también conocido como rebote hiperglucémico, es frecuente en personas con diabetes tipo 1 y en personas con diabetes tipo 2 tratadas con insulina.
Generalmente, lo produce una dosis excesiva de insulina nocturna provocada por una hipoglucemia. El cuerpo, entonces, reacciona vaciando las reservas de glucógeno del hígado, de modo que libera una cantidad excesiva de glucosa a la sangre, lo que hace que los valores de glucemia sean elevados por la mañana. Generalmente, el efecto Somogyi se corrige disminuyendo la dosis de insulina nocturna.
Si existen dificultades para diagnosticar, hay que consultar al equipo de salud.
Síntomas de la hiperglucemia
La hiperglucemia no produce sintomatología en su fase inicial (a diferencia de la hipoglucemia), pero si las cifras de glucosa en la sangre se mantienen altas durante días o semanas, puede aparecer cetosis.
¿Cómo se resuelve una hiperglucemia?
A diferencia de la hipoglucemia, la resolución de la hiperglucemia no requiere tanta inmediatez. Sin embargo, es muy importante que la persona que tiene diabetes y/o su familia comprueben si esta elevación de la glucosa en sangre es un fenómeno esporádico o bien se convierte en un fenómeno persistente, y que en ningún caso se deje de tomar el tratamiento farmacológico (insulina o fármacos). Si la glucosa es repetidamente superior a 250 mg/dl antes de las comidas (en el caso de las personas con diabetes tipo 1) o superior a 300 mg/dl antes de las comidas (en el caso de las personas con diabetes tipos 2), con o sin acetona en la orina, y no se sabe qué hacer, es importante ponerse en contacto con el equipo de salud, el cual dará las pautas específicas a seguir para cada caso en concreto.
1.3 La cetosis
Junto a la hipoglucemia, es uno de los problemas más frecuentes relacionados con la diabetes. Afortunadamente, con el autoanálisis de sangre capilar como herramienta de control, la cetosis es cada vez menos habitual, ya que gracias a este sistema la persona con diabetes puede saber en cualquier momento la evolución de las cifras de glucosa en la sangre y actuar en consecuencia.
El paso de la hiperglucemia a la cetosis
Cuando la glucosa que circula por la sangre no puede penetrar en las células por falta de insulina, se produce un aumento de los niveles de glucosa en la sangre (hiperglucemia). Para compensar este aumento de los niveles de glucosa, el cuerpo elimina grandes cantidades de glucosa por la orina (glicosuria intensa), de modo que aumenta la cantidad de orina y las ganas de orinar (poliuria). Para compensar la pérdida de líquidos y evitar la deshidratación, la persona tiene una sed intensa (polidipsia).
Si esta situación de falta de insulina persiste y la glucosa no puede penetrar en las células para proporcionar la energía necesaria, el organismo utiliza otro mecanismo para conseguir energía: la transformación de las grasas en glucosa. Esta transformación, sin embargo, origina un producto de rechazo, los cuerpos cetónicos o acetona. Este producto de rechazo se va acumulando en la sangre (cetosis) y debe eliminarse por la orina (cetonuria). Si no se elimina, esta situación se convierte en tóxica para el organismo y aparecen los siguientes síntomas:
- aliento con olor a manzana
- dolor abdominal y vómitos
- respiración rápida
- ojos hundidos y boca seca
- obnubilación progresiva
- pérdida de conciencia o coma hiperglucémico o cetoacidótico
Causas de la cetosis
- Falta de autocontrol. No siempre se tienen las mismas necesidades de insulina, ya que pueden variar según el ritmo de vida. El trabajo, el estrés, las vacaciones, la época de exámenes en los estudiantes, etc., pueden aumentar las necesidades de insulina. Por lo tanto, es importante llevar a cabo el autoanálisis de sangre regularmente para evitar una falta de insulina progresiva que puede provocar la cetosis.
- Aporte insuficiente de hidratos de carbono. Si la alimentación no aporta una cantidad suficiente de hidratos de carbono, el cuerpo utiliza las grasas como fuente de energía y aparece la cetosis. En estos casos, las cifras de glucosa en la sangre son normales o bajas y las cifras de acetona en la orina, elevadas.
- Enfermedades intercurrentes. Cuando se sufre una enfermedad infecciosa o cuando se tiene fiebre, las necesidades de insulina aumentan. Si durante este proceso no se aumentan las dosis de insulina, el organismo sufre una carencia grave de insulina que puede provocar cetosis.
Durante una enfermedad intercurrente, las personas con diabetes tipo 2 que siguen tratamiento con fármacos pueden necesitar un tratamiento temporal con insulina.
Qué hacer en caso de cetosis
Cuando las cifras de glucosa son >300 mg/dl y se detecta una presencia de acetona en la orina, se deben administrar pequeñas dosis de insulina rápida y hacer controles de glucosa en la sangre y de acetona en la orina cada 2-3 horas para ver la evolución. También hay que asegurar una ingesta de dos a tres litros de agua y electrolitos, sobretodo en presencia de vómitos o diarrea. El equipo de salud es quien dará las pautas a seguir en caso de aparición de cetosis. Es importante que ante cualquier duda, la persona con diabetes pueda ponerse en contacto con el equipo de salud, con el fin de seguir sus consejos y recomendaciones.
Se recomienda la derivación al hospital cuando:
- La persona tiene una glucemia superior a 400 mg/dl con cetonuria (acetona en la orina) intensa.
- La persona tiene dolor abdominal, vómitos no controlables o dificultad para garantizar la ingesta.
- La evolución de la descompensación es superior a 24 horas.
- Hay alteración de la respiración, del comportamiento o de la conciencia.
2. Problemas de salud tardíos
Los problemas de salud tardíos derivados de la diabetes son un conjunto de alteraciones que pueden presentarse a largo plazo, sobre todo si el control metabólico no es estable.
Hay que tener en cuenta que el control de la glucosa tiene dos objetivos fundamentales:
- Evitar los síntomas propios de la diabetes (hiperglucemia) o los derivados de su tratamiento (hipoglucemia).
- Retrasar o reducir la aparición de problemas de salud tardíos.
Alcanzar estos dos objetivos es muy importante para prevenir y paliar estos problemas de salud, de modo que la persona con diabetes debe ser consciente de que, aunque suponga un esfuerzo importante y los beneficios no sean visibles, es básico que se mantengan los niveles adecuados de glucosa en la sangre el máximo tiempo posible.
2.1 Las arteriopatías
Son el conjunto de alteraciones de las arterias que llevan la sangre a todo el cuerpo. Estas arterias se endurecen y se estrechan y, ocasionalmente, se cierran. Eso hace que se reduzca el aporte sanguíneo en algunas zonas del cuerpo (isquemia). Pueden diferenciarse dos tipos de alteraciones: la macroangiopatía y la microangiopatía.
La macroangiopatía (trastornos de las arterias grandes y medias)
Estas alteraciones no se diferencian de las provocadas por la arteriosclerosis, aunque en las personas con diabetes pueden llegar antes y de manera más rápida que en las personas que no la tienen.
Igual que el resto de problemas de salud derivados de la diabetes, las lesiones de los vasos grandes y medios en las fases iniciales no producen ninguna sintomatología y son, en todo, similares a las producidas por la arteriosclerosis en las personas no diabéticas; sólo son diferentes en el hecho de que en las diabéticas aparecen en edades más jóvenes y evolucionan con más rapidez. Más tarde, a medida que la macroangiopatía avanza, las manifestaciones cambian según la zona afectada; las extremidades inferiores son una de las zonas afectadas con más frecuencia y que más trastornos provocan.
La microangiopatía (trastornos que afectan a las pequeñas arterias, arteriolas y capilares)
Es la lesión vascular específica de las personas diabéticas. Consiste en el estrechamiento u oclusión de la luz de estos vasos y se ha observado en los capilares de la retina, la piel, los músculos, el riñón, el lóbulo de la oreja, etc.
- La retinopatía diabética (trastornos que afectan a los ojos)
Es un conjunto de alteraciones en la retina que puede aparecer en las personas con diabetes. La retina es una capa de células situadas dentro del ojo que capta las imágenes del exterior y las transforma en impulsos eléctricos que llegan al cerebro.
- Sistema nervioso / sentidos
La retinopatía diabética está causada por el deterioro de los vasos sanguíneos que irrigan la retina del fondo del ojo. Estos vasos sanguíneos debilitados pueden dejar salir líquido o sangre, formar ramas frágiles en forma de cepillo y dilatarse en algunas zonas.
Cuando la sangre o el líquido que sale de los vasos lesiona o forma tejidos fibrosos en la retina, la imagen enviada al cerebro es borrosa.
En las personas con diabetes tipo 1, la retinopatía no aparece nunca en los primeros años de evolución de la diabetes. No obstante, es posible que algunas personas con diabetes tipo 2 sufran la retinopatía mucho tiempo antes de ser diagnosticadas.
Para poder detectar lo antes posible la retinopatía diabética es importante que todas las personas con diabetes se hagan revisiones periódicas del fondo del ojo, ya que, inicialmente, las lesiones de retina no producen ningún tipo de sintomatología.
Actualmente, existen tratamientos muy eficaces para el control de este problema, como la aplicación de láser para cerrar o fotocoagular los vasos sanguíneos que sangran. Con este tratamiento, no es necesario hacer ninguna incisión; además, se puede llevar a cabo en el consultorio. Si la retinopatía diabética se diagnostica pronto, la fotocoagulación con láser puede detener el progreso.
Sin embargo, el láser no se puede utilizar en todas las personas afectadas de retinopatía. En el caso de que el humor vítreo (gelatina transparente que se encuentra en la cavidad ocular) esté lleno de sangre, hay que realizar una vitrectomía, una técnica quirúrgica que consiste en extraer del ojo el humor vítreo lleno de sangre y cambiarlo por una solución artificial transparente.
- La nefropatía diabética (trastornos que afectan a los riñones)
Es un conjunto de alteraciones en los riñones que puede presentarse, a largo plazo, en las personas con diabetes. Estas alteraciones se producen en los glomérulos renales, que son la parte de los riñones donde se filtra la sangre y se produce la orina.
- Sistema urinario
La nefropatía diabética no produce sintomatología. Se detecta sólo con análisis de orina. Las primeras alteraciones que se detectan son pequeños aumentos en la orina de una proteína llamada albúmina (microalbuminuria). Más adelante, si la nefropatía progresa, aumenta la cantidad de albúmina y de otras proteínas eliminadas por la orina (proteinuria).
La nefropatía puede ser tratada, en las fases iniciales, con fármacos que disminuyen la secreción de albúmina y retrasan la evolución de este problema de salud.
No obstante, el riñón puede perder la capacidad de filtrar, es decir, de eliminar las sustancias tóxicas de la sangre; entonces puede aparecer una insuficiencia renal crónica. Algunas personas, cuando esta insuficiencia renal se complica, pueden necesitar tratamiento con hemodiálisis, en que la función del riñón es substituida por una máquina que actúa como filtro.
- Los pies del diabético
Las alteraciones cutáneas isquémicas que afectan más frecuentemente a los pies se caracterizan porque la piel se vuelve fría, brillante y atrófica (más fina). A medida que aumenta la insuficiencia vascular, cae el pelo del dorso del pie, disminuye el crecimiento de las uñas y éstas ganan grosor, de modo que, normalmente, surgen infecciones causadas por hongos. Cuando disminuye la irrigación sanguínea, empiezan a atrofiarse los tejidos subcutáneos y se producen ulceraciones con facilidad.
- cómo tener cuidado de los pies
2.2 La neuropatía diabética
La neuropatía se presenta en un alto porcentaje de personas con diabetes de larga evolución, aunque sus formas más severas afectan a menos de una cuarta parte.
La neuropatía diabética es la afectación microvascular de los nervios periféricos. Los nervios periféricos conectan el cerebro con los tejidos periféricos (los músculos, la piel, las articulaciones...). A través de ellos, el cerebro recibe información de lo que pasa en la periferia (las sensaciones, los estímulos dolorosos...) y envía órdenes para mover la musculatura. La afectación de los nervios periféricos se manifiesta con una pérdida de sensibilidad al tacto, a la temperatura, al dolor y también con unos síntomas llamados irritativos, como las parestesias (sensación de hormigueo, de corcho, adormecimiento), los calambres y las disestesias (molestias al tacto). La neuropatía diabética tiene un papel importante en el desarrollo del pie diabético.
2.3 La disfunción sexual
Las causas de la disfunción sexual en las personas con diabetes son:
- enfermedades intercurrentes
- consumo de algunos fármacos (betabloqueantes)
- situaciones de hipoglucemia o de hiperglucemia
- causas circulatorias, neurológicas u hormonales
- causas psicológicas o estrés
Cómo se manifiesta
En el hombre, la disfunción sexual más frecuente que puede surgir a largo plazo a causa de la diabetes es la disfunción eréctil (impotencia). En la mujer, puede haber dificultades para llegar al clímax sexual (orgasmo).
Qué hay que hacer
Lo más importante para resolver el trastorno es ser capaz de reconocerlo y plantearlo abiertamente a la pareja o al equipo de salud. Para los hombres, hay fármacos que, con formas de administración diversas y según cada persona, actúan sobre las terminaciones nerviosas o los vasos sanguíneos del pene, de modo que pueden conseguir una erección completa. Para las mujeres, las cremas vaginales o algunos tratamientos hormonales en la menopausia, valorados adecuadamente, pueden ser muy eficaces.
En cualquiera de los casos, el apoyo psicológico es muy útil para poder afrontar la disfunción sexual, la excesiva autocrítica y la falta de autoestima que puede manifestar la persona.
3. Tener una enfermedad intercurrente
La enfermedad intercurrente es la que tiene lugar en el transcurso de otra y que la modifica en un grado más o menos elevado. En el caso de la diabetes, la enfermedad intercurrente puede dificultar el mantenimiento de los niveles de glucosa adecuados.
Entre las enfermedades intercurrentes, podemos encontrar:
- Las que tienen unos efectos mínimos sobre la glucemia, como los resfriados, la rubéola, etc.
- Las que producen unos niveles bajos de glucosa, ya que cursan con náuseas, vómitos y diarreas (como la gastroenteritis leve).
- Las que producen unos niveles altos de glucosa y, como consecuencia, acetona en la orina. Normalmente son enfermedades que cursan con fiebre, náuseas, vómitos, dolor de cabeza, cansancio y dificultades para alimentarse: anginas, gripe, varicela, infecciones de orina, neumonías, etc.
Las pautas de actuación generales ante las enfermedades intercurrentes tienen que ver con:
- La insulina y los fármacos. Cuando existe una hiperglucemia franca o muy importante, puede ser necesario aumentar la dosis habitual de insulina. Las pautas vendrán dadas por el equipo de salud, en función de si en la orina hay hiperglucemia con o sin acetona. Las personas con diabetes tipo 2 que siguen un tratamiento con fármacos no tienen que dejar de tomarlos, e incluso, como se ha comentado anteriormente, es posible que sea necesaria la administración temporal de insulina.
- La alimentación. La alimentación, uno de los pilares fundamentales del tratamiento de la diabetes, todavía es más importante en el caso de que se dé una enfermedad intercurrente. Hay que adaptar la alimentación a la pérdida de hambre que a menudo conlleva la enfermedad, pero procurando mantener los niveles de azúcar en la sangre. Cuando no se tiene hambre, pueden descartarse alimentos con un bajo contenido en hidratos de carbono, como las ensaladas y las verduras, y también los alimentos ricos en proteínas, como la carne, el pescado, etc.
- Lo que nunca debe dejarse de consumir es los alimentos ricos en hidratos de carbono:
- harinas: pan, patata, pasta, legumbre, arroz
- fruta
- leche y derivados
- Los alimentos tienen que ser blandos y fáciles de tolerar, como:
- sopas
- purés de verduras o de patata
- leche, yogures descremados
- galletas o pan tostado
- frutas enteras o trituradas
- pescado blanco hervido
- En casos de diarreas:
- las verduras se pueden sustituir por purés de zanahoria o patata
- las legumbres, por arroz hervido
- el pan, por pan tostado
- la leche, por yogures naturales descremados (aunque, en casos de diarreas importantes, se tendría que suprimir la ingesta de lácticos)
- la fruta tendría que limitarse al plátano y la manzana (rayada y dejada oscurecer)
En caso de que no se toleren alimentos sólidos por culpa de náuseas o vómitos, se recomienda hacer una ingesta de líquidos azucarados, a sorbos pequeños y frecuentes.
- Ejemplo de dietas líquidas azucaradas:
- Manzanilla con azúcar: 1 litro de agua con 50 g de azúcar.
- Hierbaluisa con azúcar: 1 litro de agua con 50 g de azúcar.
- Poleo con azúcar: 1 litro de agua con 50 g de azúcar.
- Té con azúcar: 1 litro de agua con 50 g de azúcar.
- 50 g de azúcar son:
- 5 sobres de azúcar
- 10 cucharadas de postre de azúcar
- ½ litro de Coca-Cola® normal
- ½ litro de limonada
- ½ litro de zumo de fruta
- Lo que nunca debe dejarse de consumir es los alimentos ricos en hidratos de carbono:
- El autocontrol. Aumentar la frecuencia del autoanálisis durante una enfermedad intercurrente es fundamental para evitar descompensaciones de la diabetes. Se recomienda mirarse la glucosa cada 3-6 horas y hacer controles de acetona en la orina si la glucosa es superior a 250 mg/dl antes de las comidas, en personas con diabetes tipo 1, o superior a 300 mg/dl antes de las comidas, en personas con diabetes tipo 2. Si se tiene hiperglucemia con o sin acetona en la orina, y no se sabe qué hacer, hay que ponerse en contacto con el equipo de salud, que dará las pautas que seguir.
Medicamentos que pueden utilizarse
No hay ningún medicamento que no pueda utilizarse por el hecho de tener diabetes.
Para el dolor o la fiebre, pueden utilizarse los mismos analgésicos o antitérmicos recomendados para las personas sin diabetes.
La cantidad de azúcar que llevan los medicamentos es poco significativa. Aun así, si se tienen que tomar jarabes, es mejor escoger los que lleven edulcorante (sacarina o aspartamo).
Si hay que utilizar cortisona, que es un fármaco que aumenta los niveles de glucosa en la sangre, se tiene que extremar el control de la glucemia y aumentar, si es necesario, las dosis de insulina.
Cuándo hay que ir al hospital
- Cuando se dan vómitos persistentes y en grandes cantidades, y no se tolera ningún tipo de ingesta.
- Cuando la acetona en la orina es muy positiva y la respiración es rápida.
- Cuando los niveles de glucosa se mantienen elevados a pesar de las dosis de insulina extras.
- Cuando aparece confusión mental con afectación del estado general.
- Cuando aparece dolor abdominal.
También deben ir al hospital los niños pequeños (menores de dos o tres años) que tienen cualquier enfermedad a parte de la diabetes.
#glicemia #glucemia #azucar #diabetes #insulina #salud #prescribesalud #quehacer #hipoglicemia #DiaMundialdelaDiabetes
Qué es
La hipoglucemia es una bajada del nivel de glucosa en la sangre por debajo del considerado normal, es decir, alrededor de 65 mg/dL, aunque depende de cada persona.Causas
La hipoglucemia puede ser causada por diversos motivos. El más habitual se debe a un exceso de insulina en el organismo, lo que provoca que se libere más cantidad de la necesaria desde la sangre a las células, de manera que el cuerpo y el cerebro pierden su fuente principal de energía, la glucosa.
Algunos factores que pueden conducir a una hipoglucemia son:
Retrasar o saltarse comidas.
Insuficiencia de carbohidratos en la comida.
Administración de una dosis inadecuada de insulina en los diabéticos.
Ejercicio físico muy intenso.
Error al inyectar la insulina: inyectarla en el músculo en lugar de subcutánea.
Utilizar agua a una temperatura muy elevada para ducharse poco después de pincharse la insulina.
Síntomas
Los síntomas pueden dividirse en dos grupos:
Síntomas originados por los intentos del cuerpo de mantener los niveles de glucosa normales:
Nerviosismo.
Sudoración.
Hambre.
Temblor.
Nauseas.
Palpitaciones.
Ansiedad.
Debilidad.
Síntomas originados por el déficit de glucosa en el cerebro:
Confusión.
Mareo.
Dolor de cabeza.
Visión borrosa.
Pérdida de conocimiento.
Convulsiones.
Prevención
Fruta y un reloj.Para prevenir el sufrimiento de una hipoglucemia se recomienda controlar el horario de las comidas.
No existe ningún método concreto y eficaz para controlar la hipoglucemia, no obstante, es muy importante llevar un control estricto de la diabetes, ajustando la dosis de los medicamentos a las necesidades y controlando el horario de las comidas.
También es muy importante saber reconocer los síntomas de una bajada de glucosa para poder actuar en consecuencia.
Tipos
La hipoglucemia puede presentarse de distinta forma en cada persona, pero por lo general podemos distinguir dos tipos:
Hipoglucemia leve: en esta fase se pueden reconocer los síntomas y actuar en consecuencia, ingiriendo algo que contenga carbohidratos.
Hipoglucemia grave: en esta fase es posible que la hipoglucemia requiera de tratamiento médico.
Diagnóstico
Tratamientos
Cuando aparecen los síntomas de una bajada de los niveles de glucosa en la sangre se debe ingerir alrededor de 15 gramos de carbohidratos. Algunos ejemplos son:
Una cucharada de azúcar.
Entre 3 y 5 galletas.
Un vaso de alguna bebida con alto contenido de carbohidratos de rápida absorción, como los zumos de fruta o los refrescos de cola.
Otros datos
Glucagón
¿Qué es?
Es una hormona producida por el páncreas que aumenta los niveles de glucosa en la sangre, es decir, actúa de manera opuesta a la insulina. El glucagón moviliza glucosa desde las reservas del organismo y actúa en unos 10 minutos.
¿Cuándo se utiliza?
Cuando la hipoglucemia llega al punto en el que la persona pierde la conciencia, es necesario suministrarle una ampolla de glucagón. Se puede realizar de dos maneras:
Por vía subcutánea, inyectando la ampolla como la insulina.
Por vía intramuscular, inyectando la ampolla en la nalga.
Introducción
Hipoglucemia significa poca glucosa, una forma de azúcar, en la sangre. El cuerpo necesita glucosa para tener suficiente energía. Después de comer, la sangre absorbe la glucosa. Si ingiere más azúcar de la que su cuerpo necesita, los músculos y el hígado almacenan lo que no usa. Cuando el azúcar en la sangre comienza a bajar, una hormona le indica al hígado que libere glucosa.
En la mayoría de las personas, eso eleva el nivel de azúcar en la sangre. Cuando eso no ocurre, usted tiene hipoglicemia y el nivel de azúcar en la sangre puede estar peligrosamente bajo. Los síntomas incluyen:
Hambre
Temblor
Mareos
Confusión
Dificultad para hablar
Sensación de ansiedad o debilidad
En los diabéticos, la hipoglicemia suele ser un efecto secundario de las medicinas para la diabetes. Comer o beber algo con carbohidratos puede ayudar. Si ocurre con frecuencia, es posible que el médico deba cambiarle su plan de tratamiento.
En las personas no diabéticas, las causas de azúcar baja en la sangre incluyen medicamentos o enfermedades, problemas con las hormonas o enzimas y tumores. Los análisis de laboratorio pueden encontrar la causa. El tratamiento depende de lo que esté causando el azúcar bajo.
NIH: Instituto Nacional de la Diabetes y las Enfermedades Digestivas y Renales
fuente y leer mas https://medlineplus.gov/spanish/hypoglycemia.html




.webp)