Cuando no teníamos B-52, Ketamina o Buccolam: Midazolam
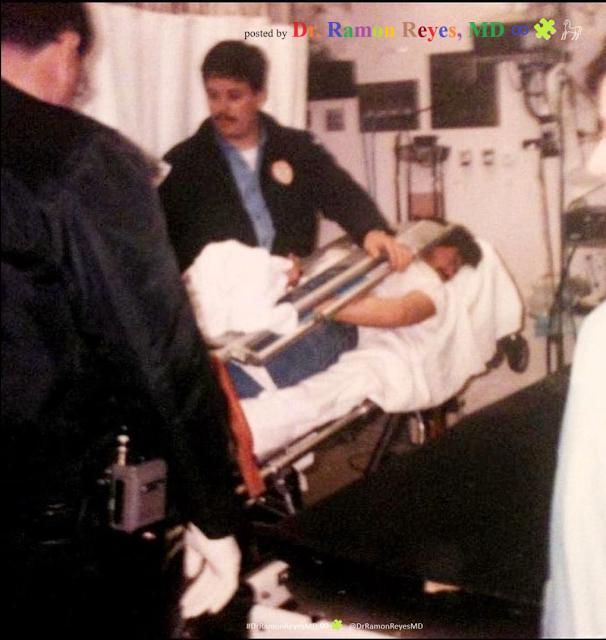
Restricción Mecánica en un paciente combativo
Enlace para bajar PDF gratis
Para profesionales de emergencias, salud, medicina, desastres, prehospitalaria a nivel global, concentrados principalmente en América Latina y Europa Latina https://t.me/+sF_-DycbQfI0YzJk
Manejo Farmacológico del Paciente Agitado y Combativo: B52 y BAT150 en la Práctica Clínica, Actualización y Marco Legal
Introducción
El manejo del paciente agitado y combativo representa un desafío frecuente en unidades de emergencia, psiquiatría y hospitales generales. La agitación severa pone en riesgo tanto al paciente como al personal de salud y otros individuos en el área, por lo que su control debe realizarse con medidas farmacológicas y no farmacológicas adecuadas.
Las principales causas de la agitación psicomotora incluyen psicosis inducida por drogas como cocaína, metanfetaminas, PCP y LSD; trastornos psiquiátricos primarios como esquizofrenia y trastorno bipolar en fase maníaca; síndrome de abstinencia de alcohol o benzodiacepinas; delirium y encefalopatía metabólica; así como enfermedades neurológicas como traumatismos craneoencefálicos.
Para controlar la agitación, se han desarrollado combinaciones farmacológicas de acción rápida, entre las cuales destacan los protocolos B52 y BAT150. Estas combinaciones permiten la sedación del paciente en casos de agitación severa, garantizando la seguridad y facilitando su evaluación y tratamiento.
---
Clasificación de la Agitación en el Paciente Combativo
El grado de agitación del paciente puede clasificarse en leve, moderado y severo.
En la agitación leve, el paciente muestra ansiedad, inquietud e irritabilidad, pero sin conductas violentas. En la moderada, hay excitación psicomotora con lenguaje agresivo y actitud desafiante, aunque sin violencia física. La agitación severa se caracteriza por episodios de violencia física, alucinaciones, psicosis activa, intentos de autolesión o daño a terceros.
Cuando el paciente alcanza una agitación severa, es fundamental una intervención rápida para evitar consecuencias graves.
---
Combinaciones Farmacológicas: B52 y BAT150
B52: Composición y Mecanismo de Acción
El protocolo B52 es una combinación inyectable utilizada en servicios de urgencias para controlar la agitación severa.
Está compuesto por:
Benadryl (Difenhidramina) 50 mg IM o IV
Haloperidol (Haldol) 5 mg IM o IV
Lorazepam (Ativan) 2 mg IM o IV
Cada uno de estos medicamentos tiene una función específica.
El haloperidol es un antipsicótico típico que bloquea los receptores D2 de dopamina en el sistema límbico y mesocortical, reduciendo síntomas de psicosis y agitación. El lorazepam es una benzodiacepina que actúa como modulador del receptor GABA-A, reduciendo la ansiedad y relajando la actividad neuromuscular. La difenhidramina es un antihistamínico H1 con propiedades sedantes y anticolinérgicas que disminuyen los efectos extrapiramidales del haloperidol.
El B52 está indicado en psicosis aguda, esquizofrenia, manía en trastorno bipolar, agitación severa por intoxicación con estimulantes como cocaína o metanfetaminas, así como en el síndrome de abstinencia complicado por alcohol o benzodiacepinas.
Los principales efectos adversos del B52 incluyen sedación excesiva, depresión respiratoria, síndrome neuroléptico maligno, hipotensión ortostática y reacciones extrapiramidales como distonía y rigidez muscular.
---
BAT150: Composición y Comparación con B52
El protocolo BAT150 es una variante más potente del B52, con una dosis más alta de haloperidol.
Su composición incluye:
Benadryl (Difenhidramina) 50 mg IM o IV
Ativan (Lorazepam) 2 mg IM o IV
Haloperidol (Haldol) 10 a 15 mg IM o IV
La principal diferencia entre B52 y BAT150 es que este último contiene el doble o más de la dosis estándar de haloperidol, lo que lo hace más efectivo en pacientes extremadamente violentos o refractarios a dosis estándar.
El BAT150 tiene un mayor riesgo de sedación profunda, efectos extrapiramidales y prolongación del intervalo QT, lo que incrementa el riesgo de arritmias.
---
Consideraciones Clínicas en el Uso de B52 y BAT150
Para administrar estos fármacos de manera segura, es fundamental monitorear los signos vitales del paciente, especialmente la frecuencia respiratoria y la presión arterial. También es importante evitar su uso en pacientes con epilepsia o antecedentes de convulsiones, ya que el haloperidol puede reducir el umbral convulsivo.
El control de la depresión respiratoria es esencial, particularmente en pacientes con enfermedades pulmonares o aquellos que han consumido otras sustancias depresoras del sistema nervioso central, como opioides o alcohol.
Además, se debe evitar la administración de estos protocolos en pacientes con antecedentes de síndrome neuroléptico maligno o con predisposición a efectos extrapiramidales graves.
---
Actualización en el Uso de Sedantes para Pacientes Combativos (2024)
Recientes estudios han evaluado alternativas más seguras y eficaces para el manejo de la agitación severa.
Se ha sugerido el uso de antipsicóticos atípicos como olanzapina y ziprasidona, que presentan menor riesgo de efectos extrapiramidales. También se ha considerado la ketamina intramuscular como una opción en pacientes con agitación extrema refractaria a antipsicóticos convencionales.
El midazolam ha sido propuesto como alternativa a lorazepam, ya que tiene un inicio de acción más rápido y una vida media más corta, permitiendo un control más efectivo del nivel de sedación del paciente.
---
Marco Legal en la Administración de Sedantes en Pacientes Psiquiátricos
El uso de sedantes en pacientes psiquiátricos y combativos está regulado para evitar abusos y garantizar la seguridad del paciente.
En Estados Unidos, la Joint Commission exige que cualquier episodio de contención química sea documentado detalladamente y que se justifique clínicamente. La Emergency Medical Treatment and Labor Act (EMTALA) permite la sedación sin consentimiento del paciente solo si este representa un peligro inminente para sí mismo o para otros.
En la Unión Europea, el uso de sedantes en pacientes psiquiátricos requiere una evaluación psiquiátrica previa y debe ser supervisado por personal médico especializado. En España, la Ley de Autonomía del Paciente establece que la sedación involuntaria debe estar justificada clínicamente y ser la mínima necesaria para garantizar la seguridad.
Desde el punto de vista ético, la administración de sedantes debe realizarse con monitoreo continuo para evitar efectos adversos graves, y el uso de la sedación como método de contención debe estar estrictamente regulado.
---
Conclusión
Los protocolos B52 y BAT150 siguen siendo herramientas fundamentales en el manejo de la agitación severa en pacientes combativos. Sin embargo, su uso debe ser regulado y supervisado para evitar efectos adversos innecesarios y garantizar la seguridad del paciente.
La administración de estos fármacos debe realizarse siguiendo un enfoque escalonado, utilizando la dosis mínima efectiva y considerando alternativas más seguras cuando sea posible.
Es fundamental que el manejo del paciente combativo se realice de acuerdo con guías médicas actualizadas, respetando siempre los derechos del paciente y las regulaciones legales vigentes en cada país.
DrRamonReyesMD
Sistema para una rápida y segura contención y transferencia de pacientes alterados, violentos, agresivos o desorientados, para camillas de emergencia
XXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXXX
Pacientes Combativos: Tablero Espinal (Camilla de Trauma, Long-Board) Traslado de pacientes psiquiátricos. 2013 / Protocolo de Atención y Traslado de la Urgencia en Salud Mental. Sistemas de Retención y Tratamiento con Medicamentos
https://lnkd.in/evhj-Qw
Tablero Espinal (Camilla de Trauma, Long-Board) Traslado de pacientes psiquiátricos. 2013 by Carmelo López Hernandez www.tescanarias.es
https://lnkd.in/ebFdxCj








Pacientes Psiquiatricos "Pacientes Combativos" en PreHospitalaria
Manejo con medicimentos
¿Que es B-5-2 = "P-5-2" ?
Es una combinacion de 3 medicamentos que nos permiten tranquilizar (sedar) al paciente de una forma rapida y por un tiempo favorable para poder realizar el traslado de una forma segura para nuestro equipo y para el paciente en si (evitar autolesion).
- Benadryl (Difenhidramina = ) 50mg Benadryl Nombre comercial en EUA (antihistaminico) en España su homologo es el dexclorfeniramina maleato (Polamamine dexclorfeniramina maleato Inyectable de 5 mg)
- Haldol (Haloperidol) 5mg
- Ativan (Lorazepam) 2mg
B52...
A B52 is an injection of 3 different drugs that is usually used on psych patients, or patients that are being combative.
It is usually given IM (intramuscular)
It consists of the following 3 meds
• Benadryl (Difenhidramina ) 50mg (
• Haldol (Haloperidol) 5mg
• Ativan (Lorazepam) 2mg
It has a very calming and sedative effect on patients and very often puts them to sleep.
Benadryl: Difenhidramina
Polaramine: dexclorfeniramina maleato
 |
Tablero Espinal (Camilla de Trauma, Long-Board) Traslado de pacientes psiquiatricos. 2013
by Carmelo Lopez Hernandez www.tescanarias.es |
Enlace para bajar PDF gratis
Fuente de este manterial
tesanitarias.blogspot.com.es
 |
Tablero Espinal (Camilla de Trauma, Long-Board) Traslado de pacientes psiquiatricos. 2013 / Protocolo de Atención y Traslado de la Urgencia en Salud Mental
Foto DANSUN
Pacientes Combativos: Tablero Espinal (Camilla de Trauma, Long-Board) Traslado de pacientes psiquiatricos. 2013 / Protocolo de Atención y Traslado de la Urgencia en Salud Mental
SALVAFAST Transfer Sistema de Retención de Pacientes

ADVERTENCIA: el atado entre las dos manos del paciente detrás o conocido como el llamado "HOG-TIE" que se ve en la imagen no es seguro y nunca debe usarse con restricción, especialmente en en entornos médicos.
PACIENTES COMBATIVOS:
Es importante entender, los pacientes combativos son un peligro para ellos mismos y para el equipo. Pueden sacar líneas, escupir, morder, columpiarse y causar tremendo daño físico/equipamiento.
¡Por favor, que los pacientes sean examinados en busca de armas según sus protocolos locales!
CLAVES: Ten la seguridad lista. Mantenga un plan de salida y tenga acceso a la puerta o salida. Protéjanse a sí mismos y a los equipos.
NOTA: reevaluar rápidamente, obtener nuevos signos vitales y actuar. Obtenga ECG cuando proceda. EtCo2 debe aplicarse y controlarse.
Puede que se necesiten restricciones físicas. Considere la restricción química o RSI (sea cauteloso en shock hemorrágico sin compensación y RSI con paro cardíaco peri-intubación)--> Ketamina, benzodiazepinas, etomidato son algunas opciones.
📷clinicalgate.com
Crédito: @the_resuscitationist
#mentalhealth #psych #psychology #wellness
|

#MSPOrtopedia | Comprender que partes o niveles de la columna controla algunos músculos del cuerpo nos permitirá controlar mejor nuestros movimientos.
Conoce los niveles de la columna que influyen en los músculos con esta infografía que hemos preparado para ti.
posted
by Dr. Ramon Reyes, MD ∞ 𓃗 #DrRamonReyesMD ∞
𓃗 #DrRamonReyesMD ∞ 𓃗 @DrRamonReyesMD
𓃗 @DrRamonReyesMD
Cuando el paciente con lesion de columna a nivel cervical te pide dar un paseito para buscar un cafe en la cafeteria.
#DrRamonReyesMD
Pinterest
Twitter
Blog
Gracias a todos el Canal somos mas de 1000 participantes en WhatsApp. Recordar este es un canal y sirve de enlace para entrar a los tres grupos; TACMED, TRAUMA y Científico. ahí es que se puede interactuar y publicar. Si le molestan las notificaciones, solo tiene que silenciarlas y así se beneficia de la informacion y la puede revisar cuando usted así lo disponga sin el molestoso sonido de dichas actualizaciones, Gracias a todos Dr. Ramon Reyes, MD Enlace al


 𓃗 #DrRamonReyesMD ∞
𓃗 #DrRamonReyesMD ∞ 𓃗 @DrRamonReyesMD
𓃗 @DrRamonReyesMD