VISITAS RECIENTES
We Support The Free Share of the Medical Information

This work is licensed under a Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License.
Enlaces PDF por Temas
- AHOGAMIENTO - ASFIXIA POR INMERSION - HIDROCUSION
- ALERTAS SANITARIAS MEDICAMENTOS Y EQUIPOS
- AMBULANCIAS
- Analgesia en EMS y TACMED
- ANATOMIA HUMANA
- ARMA BLANCA y Objetos Punzo-Cortates
- AUTISMO TEA Trastornos Espectro Autista TEA PDF
- BIOSEGURIDAD: Manuales y Guias PDF Gratis
- BUSQUEDA ONLINE DE MEDICOS EN IBEROAMERIA
- CODIGO INFARTO IAM: Todos los PDF Gratis
- BOMBEROS MANUALES PDF
- CAFÉ
- Control de Sangrados Torniquetes TQ STOP THE BLEED
- CORONAVIRUS covid-19
- CURSOS Medicos GRATIS /free online medical courses
- DENGUE todos los PDF Gratis
- DESASTRES: Guias y Manuales PDF Gratis
- Documentos 150 Aniversario ACADEMIA NACIONAL DE MEDICINA/ MEXICO
- ENFERMERIA
- EKG Libros PDF Gratis
- EMERGENCIAS OFTALMOLÓGICAS (oculares) OJOS
- FARMACOLOGIA PDF GRATIS
- GERIATRIA PDFs
- GUIAS CLINICAS PDF GRATIS MEXICO
- HISTORIA DE LA MEDICINA
- HURACANES ,TORMENTAS, CICLONES y TORNADOS
- ISRAEL
- ICTUS Todos los PDF Gratis
- LIBROS DE CIRUGIA EN PDF GRATIS
- MALARIA /Paludismo
- MEDEVAC / TACEVAC / CASEVAC / AROMEDICINA / TRANSPORTE AEROMEDICO
- MEDICINA MARITIMA todos los PDF
- MEDICINA todo lo relacionado a nuestra practica
- MEDICINA TACTICA: PDF Manuales y Guias
- OBESIDAD
- OBSTETRICIA y GINECOLOGIA PDF Gratis
- ocular oftalmologia
- El paquete técnico HEARTS by OMS/OPS
- Oxigenoterapia y Vias AEREAS
- OXIMETRIA todas las publicaciones
- PDFs Psicologia de Emergencias y DESASTRES
- PDF PICADURAS, MORDEDURAS, ARAÑAZOS, EMPONZOÑAMIENTOS
- Protocolos de Atencion Salud Dominicana
- Pediatria
- Perro-Canine-K-9-Firulais-Dugs-Chuchos-Canino
- QUEMADURAS
- RADIOLOGIA DIAGNOSTICO POR IMAGENES
- RCP Reanimacion CardioPulmonar PDF Gratis
- RIESGOS NIÑOS
- TELEMEDICINA
- TES Tecnico en Emergencias Sanitarias
- TRASTORNO ESPECTRO AUTISMO y URGENCIAS PDF
- TRIAJE PDF
- TRAUMA
- ULTIMOS post EMS Solutions Int
- EMS SOLUTIONS INTERNATIONAL
- IMPERIO ESPAÑOL
- PEDOFILIA: ¿COMO EVITAR ABUSO SEXUAL EN MENORES? INFOGRAFIA
- Perro / Vira Lata/ Canine/ K-9/ Firulais Dogs Chuchos/Canino todos los PDF
- REDES SOCIALES DRRAMONREYESMD
- SUBITUS INTERNATIONAL
- TORNIQUETE -TQ -Tourniquet
- Urologia
- VACUNAS
Nota Importante
Tuesday, April 30, 2024
hialosis asteroide o enfermedad de Benson
torsión testicular
Monday, April 29, 2024
bastón ciego 🦯 🦮 y sordo-ciego
síndrome de Laugier-Hunziker
SURFACTANTE PULMONAR:
¿Sabías que la contaminación acústica también puede afectar a la salud cardiovascular? infografía
Sunday, April 28, 2024
dieta renal actualizada by ADA
Linfoma cutáneo de células T
Saturday, April 27, 2024
daño por objeto a alta velocidad
Friday, April 26, 2024
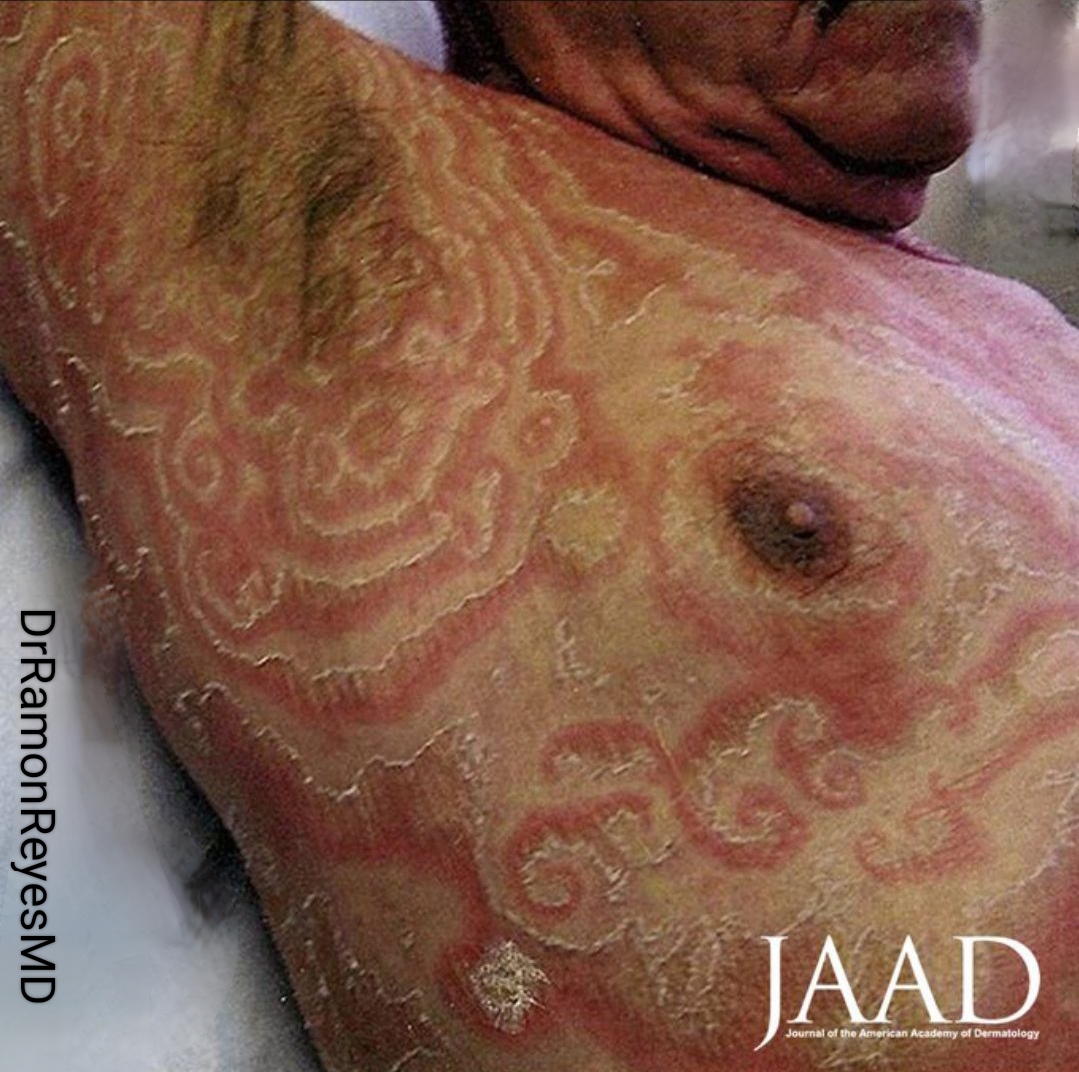
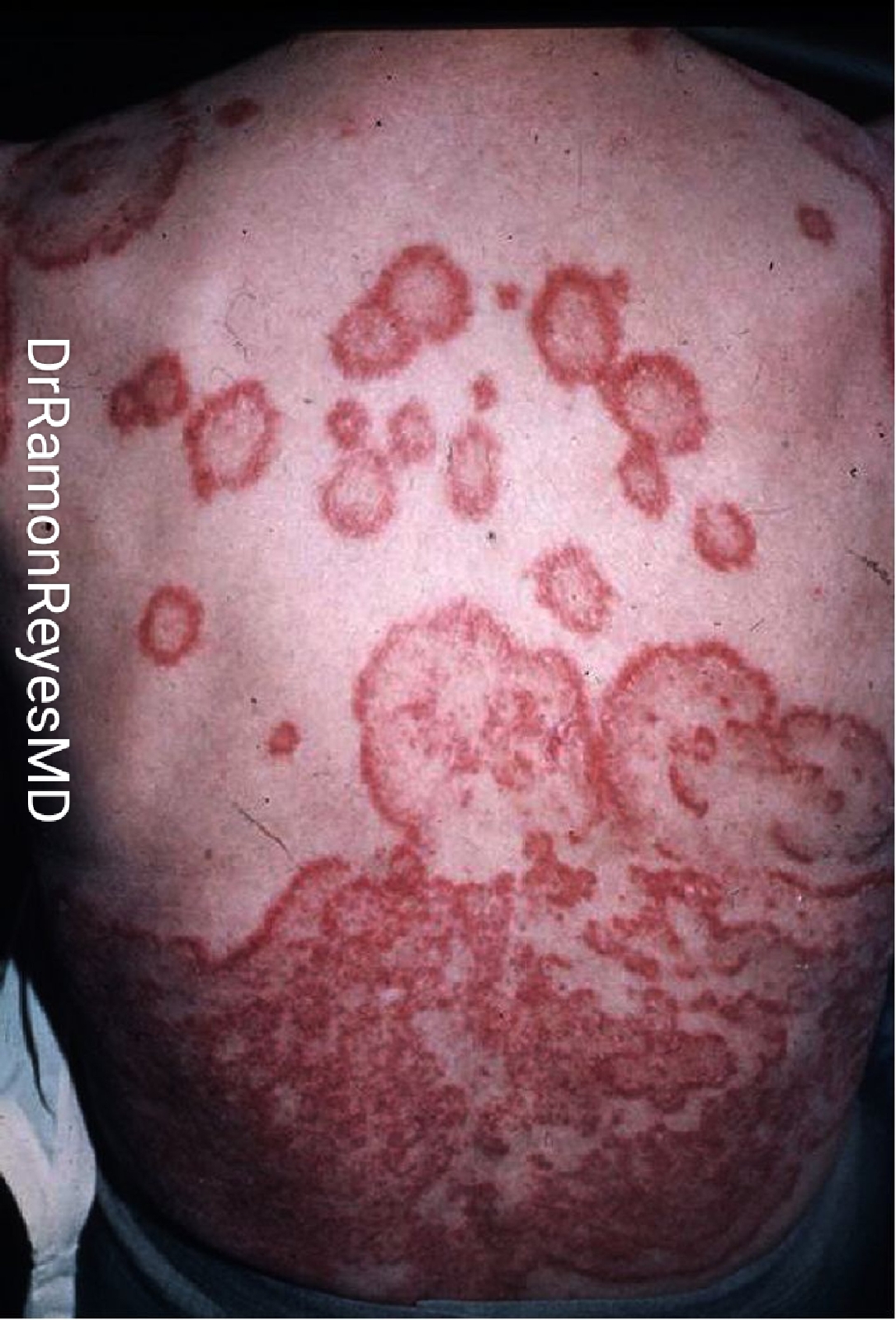
eritema gyratum repens
Reanimación Cardiopulmonar en 🚸 niño menor de un año. infografía
Wednesday, April 24, 2024
🫀INFOGRAFÍA. Beneficios de asociaciones farmacológicas a dosis fija en el riesgo cardiovascular. Uso de polipíldora.
Uña encarnada onicocriptosis
 |
| Uña encarnada onicocriptosis Ver y compartir vía FACEBOOK https://www.facebook.com/DrRamonReyesMD/videos/944521310702090 |
Uña del pie encarnada
Es posible que una uña encarnada del pie provoque dolor, inflamación de la piel, hinchazón y, en ocasiones, una infección alrededor de la uña del pie.
Generalmente, puedes cuidar las uñas encarnadas por tu cuenta. Si tienes un dolor intenso o que se difunde, el proveedor de atención médica puede tomar medidas para aliviar tu malestar y ayudarte a evitar complicaciones debido a uñas encarnadas.
Si tienes diabetes o alguna otra afección que disminuye la circulación de la sangre hacia los pies, tienes un mayor riesgo de tener complicaciones debido a uñas encarnadas.
Síntomas
Los síntomas de una uña encarnada son los siguientes:
Dolor y sensibilidad
Piel inflamada
Hinchazón
Infección
Causas
Las causas de las uñas encarnadas incluyen las siguientes:
Usar zapatos que hacen que las uñas de los pies estén demasiado juntas
Cortarse las uñas demasiado cortas o de manera que no sea recta
Lastimarse una uña del pie
Tener las uñas muy curvas
Tener infecciones en las uñas
Padecer ciertas afecciones médicas
Factores de riesgo
Los factores que incrementan tu riesgo de tener una uña encarnada incluyen los siguientes:
Ser adolescente, cuando los pies tienden a transpirar más, lo que ablanda las uñas y la piel
Tener hábitos relacionados con el cuidado de las uñas que favorezcan el crecimiento de estas en la piel, como cortarlas demasiado o redondear los bordes
No ser totalmente capaz de cuidarse las uñas
Usar calzado que apriete los dedos del pie
Participar en actividades, como correr y patear una pelota, que pueden lastimarte los dedos del pie
Tener una afección, como la diabetes, que provoca flujo sanguíneo deficiente
Complicaciones
Las complicaciones pueden ser especialmente graves si tienes diabetes, lo cual puede causar un flujo sanguíneo deficiente y dañar los nervios de los pies. Por eso, es posible que una lesión menor en los pies (un corte, una raspadura, un callo, una callosidad o una uña encarnada) no cicatrice adecuadamente y se infecte.
Prevención
Para ayudar a prevenir una uña encarnada en el pie, haz lo siguiente:
Córtate las uñas de los pies de forma recta. No las cortes de manera curva para que coincidan con la forma de la punta del dedo del pie. Si te haces una pedicura, pídele al profesional que te corte las uñas en línea recta. Si tienes una afección que provoca una mala circulación sanguínea en los pies y no puedes cortarte las uñas, visita a un podólogo con frecuencia para que te corte las uñas.
Mantén las uñas de los pies con un largo moderado. Córtate las uñas de los pies de manera que queden a la misma altura que la punta de los dedos. Si te cortas demasiado las uñas de los pies, la presión de los zapatos en los dedos del pie puede hacer que la uña crezca dentro del tejido.
Usa calzados que calcen adecuadamente. Los calzados que aprietan o hacen demasiada presión en los dedos del pie pueden hacer que la uña crezca dentro del tejido circundante. Si tienes una lesión en los nervios de los pies, es posible que no puedas sentir si los zapatos están muy apretados.
Usa calzado de protección. Si tus actividades te ponen en riesgo de lastimarte los pies, utiliza calzado de protección, como zapatos con punta de acero.
Revísate los pies. Si tienes diabetes, revísate los pies diariamente para detectar signos de uñas encarnadas u otros problemas en los pies.
El proveedor de atención médica puede diagnosticar una uña encarnada a partir de los síntomas y de un examen físico de la uña y la piel alrededor de esta.
Tratamiento
Si los remedios caseros no te ayudaron a mejorar la uña encarnada del pie, tu proveedor de atención médica puede recomendar lo siguiente:
Levantamiento la uña. En el caso de una uña levemente encarnada, el proveedor de atención médica podría levantar cuidadosamente el borde de la uña y colocar algodón, hilo dental o una pequeña férula debajo. Esto separa la uña de la piel que la cubre y ayuda a que la uña crezca por encima del borde de la piel, en general en unas 2 a 12 semanas. En casa, necesitarás remojar el dedo y reemplazar el material diariamente. El proveedor de atención médica también podría recetar una crema con corticoide para aplicar después del remojo.
Otro método, que minimiza la necesidad de sustitución diaria, es usar algodón recubierto con una solución que lo fije en su sitio y lo haga impermeable (colodión).
Colocación de una venda en la uña. Con este método, el proveedor de atención médica separa la piel de la uña encarnada con una venda.
Se coloca una férula de canalización debajo de la uña. En este método, el proveedor de atención médica adormece el dedo del pie y desliza un pequeño tubo con una hendidura debajo de la uña encarnada. Esta férula permanece en su sitio hasta que la uña haya crecido por encima del borde de la piel. Este método también ayuda a aliviar el dolor de la uña encarnada.
Extracción parcial de la uña. Para un caso más grave de uña encarnada (piel inflamada, dolor y pus), el proveedor de atención médica podría adormecerte el dedo del pie y recortar o extirpar la parte encarnada de la uña. La uña del pie puede demorar de 2 a 4 meses en volver a crecer.
Extracción de la uña y el tejido. Si tienes este problema de manera reiterada en el mismo dedo, tu proveedor de atención médica podría sugerirte extraer una parte de la uña junto con el tejido subyacente (lecho de la uña). Este procedimiento podría evitar que esa parte de la uña vuelva a crecer. El proveedor de atención médica te adormecerá el dedo del pie y usará una sustancia química, un láser u otros métodos.
Tratamiento de uña encarnada en un dedo del pie
Es posible que el tratamiento para una uña encarnada consista en colocar un algodón debajo del borde de la uña para separarla de la piel que la cubre. Esto ayuda a que la uña crezca por encima del borde de la piel.
Tras el procedimiento de extracción de la uña, puedes tomar un analgésico si lo necesitas. Podría ser útil aplicar una compresa húmeda durante unos minutos durante unos días, hasta que la hinchazón haya bajado, y descansar y mantener el dedo del pie elevado durante 12 a 24 horas. Cuando empieces a moverte, evita las actividades que puedan lastimarte el dedo, y no nades ni utilices el jacuzzi hasta que el proveedor de atención médica te diga que puedes hacerlo. El día después de la cirugía puedes ducharte. Llama a tu proveedor de atención médica si la uña del pie no está sanando.
A veces, incluso con una cirugía exitosa, el problema vuelve a aparecer. Los enfoques quirúrgicos son mejores que los métodos no quirúrgicos para prevenir la recurrencia.
Remoja los pies en agua tibia con jabón. Hazlo durante 10 a 20 minutos, tres o cuatro veces por día, hasta que mejore el dedo.
Coloca algodón o hilo dental bajo la uña. Después de cada remojo, coloca trozos nuevos de algodón o de hilo dental encerado bajo el borde encarnado. Esto ayudará a que la uña crezca por encima del borde de la piel.
Aplica vaselina. Pon vaselina en el área sensible y venda el dedo.
Usa calzado cómodo. Considera usar calzado de punta abierta o sandalias hasta que el dedo esté mejor.
Toma analgésicos. Un analgésico de venta libre, como acetaminofén (Tylenol u otros) o ibuprofeno (Advil, Motrin IB u otros) puede ayudar a aliviar el dolor del dedo.
Preparación para la consulta
El proveedor de atención médica primaria o especialista en pies (podólogo) puede diagnosticar una uña encarnada en un dedo del pie. Prepara una lista de preguntas para hacer durante la cita médica.
Enviar esta página a un amigo Imprimir Facebook Twitter Pinterest
Se presenta cuando el borde de la uña se entierra dentro de la piel del dedo del pie.
Causas
Una uña del pie encarnada puede ser el resultado de muchos factores. Los zapatos que no ajustan bien y las uñas del pie que no se arreglan adecuadamente son las causas más comunes. La piel a lo largo del borde de una uña del pie puede ponerse roja y resultar infectada. El dedo gordo del pie por lo general está afectado, pero cualquier uña del pie puede resultar encarnada.
Una uña del pie se puede encarnar cuando se ejerce presión adicional sobre el dedo del pie. Esta presión la causa el uso de zapatos demasiado apretados o que no calzan bien. Si usted camina con frecuencia o juega deportes, un zapato que incluso esté un poco apretado puede causarle este problema. Algunas deformidades del pie o de los dedos del pie también pueden ejercer presión adicional en dichos dedos.
Las uñas del pie que no se arreglan adecuadamente también pueden encarnarse:
Cuando las uñas del pie se arreglan demasiado cortas o los bordes quedan redondeados en lugar de quedar recortados derecho, la uña puede enroscarse y enterrarse en la piel.
La vista deficiente y la incapacidad física para alcanzar fácilmente el dedo del pie, al igual que tener uñas gruesas, pueden hacer más probable el arreglo inapropiado de las uñas.
Hurgar o desgarrar en las esquinas de las uñas también puede causar una uña del pie encarnada.
Algunas personas nacen con uñas encorvadas y tienden a enterrarse en la piel. Otras tienen uñas del pie que son demasiado grandes para sus dedos. El aplastamiento del dedo del pie u otras lesiones también pueden llevar a que la uña se encarne.
Síntomas
Puede haber dolor, enrojecimiento e hinchazón alrededor de la uña.
Pruebas y exámenes
Su proveedor de atención médica examinará la uña de su dedo del pie y le hará preguntas acerca de sus síntomas.
Por lo regular no se necesitan exámenes ni radiografías.
Tratamiento
Si usted tiene diabetes, daño en nervios en la pierna o el pie, mala circulación al pie o una infección alrededor de la uña, vaya en seguida con su proveedor. No intente tratar este problema en casa.
Para tratar una uña encarnada en casa:
Empape el pie en agua caliente de 3 a 4 veces por día de ser posible. El resto del tiempo, mantenga el dedo del pie seco.
Aplique suavemente un masaje sobre la piel inflamada.
Coloque un pedazo pequeño de algodón o seda dental bajo la uña. Moje el algodón o la seda dental con agua o antiséptico.
Al recortar las uñas de los pies:
Empape brevemente el pie en agua caliente para ablandar la uña.
Use un cortaúñas limpio y afilado.
Recorte las uñas del pie de manera recta a lo largo de la punta. No desbaste ni redondee las esquinas ni las recorte demasiado.
No trate de recortar la parte enterrada de la uña usted mismo, ya que esto solo empeorará el problema.
Considere la posibilidad de usar sandalias hasta que el problema haya desaparecido. Los medicamentos de venta libre que se colocan sobre la uña encarnada del pie pueden ayudar con el dolor, pero no tratan el problema.
Si esto no funciona y la uña encarnada se pone peor, acuda con su proveedor, un especialista en pies (podólogo) o un especialista en piel (dermatólogo).
Si la uña encarnada no sana o sigue reapareciendo, su proveedor puede extirpar parte de esta:
Primero se inyecta anestésico en el dedo del pie.
Se retira esta porción de la uña enterrada. Esto se denomina avulsión ungueal parcial.
Pasarán de 2 a 4 meses para que la uña vuelva a crecer.
Si el dedo del pie se infecta, es posible que su proveedor le recete antibióticos.
Después del procedimiento, siga las instrucciones para ayudarle a su uña a sanar.
Expectativas (pronóstico)
El tratamiento generalmente controla la infección y alivia el dolor. La afección tiende a reaparecer si no tiene un buen cuidado de los pies.
Esta afección puede llegar a ser grave en pacientes con diabetes, mala circulación sanguínea y problemas neurológicos.
Posibles complicaciones
La infección se puede extender hacia el dedo del pie y el hueso en los casos graves.
Cuándo contactar a un profesional médico
Comuníquese con su proveedor si:
Usted no puede recortar una uña encarnada en casa
Tiene un dolor de pie muy fuerte, enrojecimiento, inflamación o fiebre
Tiene diabetes, daño a nervios en la pierna o el pie, mala circulación sanguínea al pie o una infección alrededor de la uña
Prevención
Use zapatos que ajusten apropiadamente. Los zapatos que usted usa a diario deben tener buen espacio alrededor de los dedos. Los zapatos que use para caminar vigorosamente o para jugar deportes deben tener también mucho espacio, pero no deben ser demasiado amplios.
Al arreglarse las uñas de los dedos:
Empape brevemente el pie en agua caliente para ablandar la uña.
Use un cortaúñas limpio y afilado.
Recorte las uñas del pie de manera recta a lo largo de la punta. No desbaste ni redondee las esquinas ni las recorte demasiado.
No hurgue ni desgarre las uñas.
Mantenga los pies limpios y secos. Las personas con diabetes deben hacerse exámenes rutinarios del pie y cuidarse las uñas.
Nombres alternativos
Onicocriptosis; Uña enterrada; Cirugía de avulsión de uña (avulsión ungueal); Escisión de la matriz ungueal; Extracción de la uña del pie encarnada
Referencias
Dinulos JGH. Nail diseases. In: Dinulos JGH, ed. Habif's Clinical Dermatology: A Color Guide in Diagnosis and Therapy. 7th ed. Philadelphia, PA: Elsevier; 2021:chap 25.
Grear BJ. Disorders of nails. In: Azar FM, Beaty JH, eds. Campbell's Operative Orthopaedics. 14th ed. Philadelphia, PA: Elsevier; 2021:chap 88.
Marks JG, Miller JJ. Nail disorders. In: Marks JG, Miller JJ, eds. Lookingbill and Marks' Principles of Dermatology. 6th ed. Philadelphia, PA: Elsevier; 2019:chap 21.
Ultima revisión 4/27/2023
Versión en inglés revisada por: Linda J. Vorvick, MD, Clinical Professor, Department of Family Medicine, UW Medicine, School of Medicine, University of Washington, Seattle, WA. Also reviewed by David C. Dugdale, MD, Medical Director, Brenda Conaway, Editorial Director, and the A.D.A.M. Editorial team.
Traducción y localización realizada por: DrTango, Inc. https://medlineplus.gov/spanish/ency/article/001237.htm
Tuesday, April 23, 2024
marco de actuación enfermera en el ámbito de los cuidados avanzados a personas con lesiones cutáneas
Amputación bilateral de manos por intoxicación alimentaria con SUSHI
Lo que inicialmente parecía un caso normal de intoxicación alimentaria (vómitos, diarrea y ataques de fiebre) se convirtió en una cuestión de vida o muerte para un hombre de 50 años.
Tres días después de que Tan Whee Boon, de 50 años, comiera un plato de pescado crudo, o yusheng, mostró síntomas de intoxicación alimentaria. Un diagnóstico reveló que el paciente tenía una neumonía grave que se complicó con una sepsis que provocó gangrena en manos y pies.
Causó un estrechamiento de los vasos sanguíneos de su cuerpo, lo que significó que podía fluir menos sangre a sus extremidades. La falta de oxígeno hizo que sus manos y pies se volvieran morados y luego rojo oscuro. Con el tiempo, se volvieron negros y la carne comenzó a arrugarse. La amputación era la única opción.
¡ETIQUETA a tus amigos a los que les gusta comer sushi! 🍣
¡SÍGUENOS @medicalpedia para casos más extremos!
Cortesía del sr. Tan Hwee Boo
#sushi #pescado #veneno #comida #intoxicación alimentaria #sushilovers #crudo #amputación #gangrena #medschool #medstudent #medicalpedia
IF YOU LIKE SUSHI "Si te gusta el SUSHI"
Man's hands and feet amputated after food poisoning! 🍣
What initially seemed like a standard case of food poisoning - vomiting, diarrhoea and bouts of fever - turned into a matter of life and death for a 50-year-old man.
Three days after Mr Tan Whee Boon, 50, ate a raw fish dish, or yusheng, he showed symptoms of food poisoning. A diagnosis revealed that the patient had severe pneumonia that was complicated by sepsis that led to gangrene on his hands and feet.
It caused a narrowing of the blood vessels in his body, which meant less blood could flow to his extremities. The lack of oxygen caused his hands and feet to turn purple, then dark red. Eventually, they turned black and the flesh started to shrivel. Amputation was the only option.
TAG your friends that like eating sushi! 🍣
FOLLOW us @medicalpedia for more extreme cases!
Courtesy of mr. Tan Hwee Boo
#sushi #fish #poison #food #foodpoisoning #sushilovers #raw #amputation #gangrene #medschool #medstudent #medicalpedia
Monday, April 22, 2024
Manual de Nuevas Tecnologías en Enfermedades Cerebrovasculares
Documento PDF incluido en la web de la SEN el 22 de abril de 2024
Sunday, April 21, 2024
NIÑOS VACÍOS. by Dr. Luis Rojas Marcos Psiquiatra.
NIÑOS VACÍOS.
Hay una tragedia silenciosa que se está desarrollando hoy por hoy en nuestros hogares, y concierne a nuestras más preciosas joyas: nuestros hijos. ¡Nuestros hijos están en un estado emocional devastador! En los últimos 15 años, los investigadores nos han regalado estadísticas cada vez más alarmantes sobre un aumento agudo y constante de enfermedad mental infantil que ahora está alcanzando proporciones epidémicas:
Las estadísticas no mienten:
• 1 de cada 5 niños tiene problemas de salud mental
• Se ha notado un aumento del 43% en el TDAH
• Se ha notado un aumento del 37% en la depresión adolescente
• Se ha notado un aumento del 200% en la tasa de suicidios en niños de 10 a 14 años
¿Qué es lo que está pasando y qué estamos haciendo mal?
Los niños de hoy están siendo sobre-estimulados y sobre-regalados de objetos materiales, pero están privados de los fundamentos de una infancia sana, tales como:
• Padres emocionalmente disponibles
• Limites claramente definidos
• Responsabilidades
• Nutrición equilibrada y un sueño adecuado
• Movimiento en general pero especialmente al aire libre
• Juego creativo, interacción social, oportunidades de juego no estructurados y espacios para el aburrimiento
En cambio, estos últimos años se los ha llenado a los niños de:
• Padres distraídos digitalmente
• Padres indulgentes y permisivos que dejan que los niños "gobiernen el mundo" y sean quienes pongan las reglas
• Un sentido de derecho, de merecerlo todo sin ganárselo o ser responsable de obtenerlo
• Sueño inadecuado y nutrición desequilibrada
• Un estilo de vida sedentario
• Estimulación sin fin, niñeras tecnológicas, gratificación instantánea y ausencia de momentos aburridos
¿Qué hacer?
Si queremos que nuestros hijos sean individuos felices y saludables, tenemos que despertar y volver a lo básico. ¡Todavía es posible! Muchas familias ven mejoras inmediatas luego de semanas de implementar las siguientes recomendaciones:
• Establezca límites y recuerde que usted es el capitán del barco. Sus hijos se sentirán más seguros al saber que usted tiene el control del timón.
• Ofrezca a los niños un estilo de vida equilibrado lleno de lo que los niños NECESITAN, no sólo de lo que QUIEREN. No tenga miedo de decir "no" a sus hijos si lo que quieren no es lo que necesitan.
• Proporcione alimentos nutritivos y limite la comida chatarra.
• Pase por lo menos una hora al día al aire libre haciendo actividades como: ciclismo, caminata, pesca, observación de aves / insectos
• Disfrute de una cena familiar diaria sin teléfonos inteligentes o tecnología que los distraiga.
• Jueguen juegos de mesa como familia o si los niños son muy chiquitos para juegos de mesa, déjese llevar por sus intereses y permita que sean ellos quienes manden en el juego
• Involucre a sus hijos en alguna tarea o quehacer del hogar de acuerdo a su edad (doblar la ropa, ordenar los juguetes, colgar la ropa, desembalar los víveres, poner la mesa, dar de comer al perro etc.)
• Implemente una rutina de sueño consistente para asegurar que su hijo duerma lo suficiente. Los horarios serán aún más importantes para los niños de edad escolar.
• Enseñar responsabilidad e independencia. No los proteja en exceso contra toda frustración o toda equivocación. Equivocarse les ayudará a desarrollar resiliencia y aprenderán a superar los desafíos de la vida,
• No cargue la mochila de sus hijos, no lleve sus mochilas, no les lleve la tarea que se olvidaron, no les pele los plátanos ni les pele las naranjas si lo pueden hacer por sí solos (4-5 años). En vez de darles el pez, enséñeles a pescar.
• Enséñeles a esperar y a retrasar la gratificación.
• Proporcione oportunidades para el "aburrimiento", ya que el aburrimiento es el momento en que la creatividad despierta. No se sienta responsable de mantener siempre a los niños entretenidos.
• No use la tecnología como una cura para el aburrimiento, ni lo ofrezca al primer segundo de inactividad.
• Evite el uso de la tecnología durante las comidas, en automóviles, restaurantes, centros comerciales.
Utilice estos momentos como oportunidades para socializar entrenando así a los cerebros a saber funcionar cuando estén en modo: "aburrimiento"
• Ayúdeles a crear un "frasco del aburrimiento" con ideas de actividades para cuando están aburridos.
• Esté emocionalmente disponible para conectarse con los niños y enseñarles auto-regulación y habilidades sociales:
• Apague los teléfonos por la noche cuando los niños tengan que ir a la cama para evitar la distracción digital.
• Conviértase en un regulador o entrenador emocional de sus hijos. Enséñeles a reconocer y a gestionar sus propias frustraciones e ira.
• Enséñeles a saludar, a tomar turnos, a compartir sin quedarse sin nada, a decir gracias y por favor, a reconocer el error y disculparse (no los obligue), sea modelo de todos esos valores que inculca.
• Conéctese emocionalmente - sonría, abrace, bese, cosquillee, lea, baile, salte, juegue o gatee con ellos.
Artículo escrito por el Dr. Luis Rojas Marcos Psiquiatra.
Video sobre niños vacíosEMS SOLUTIONS International. Marca Registrada N0375601 by Dr. Ramon Reyes, MD
https://emssolutionsint.blogspot.com/
Hemos pasado de los 10,000,000 si 10 millones de interacciones por IP en cada uno de nuestros artículos publicaciones
M̅M̅M̅M̅M̅M̅M̅M̅M̅M̅ #DrRamonReyesMD
Grupo Biblioteca/PDFs gratis en Facebook
https://www.facebook.com/groups/PDFgratisMedicina @DrRamonReyesMD
https://www.pinterest.es/DrRamonReyesMD/
https://twitter.com/eeiispain
https://www.instagram.com/drramonreyesmd/
https://www.tiktok.com/@drramonreyesmd1
https://www.facebook.com/DrRamonReyesMD
https://www.facebook.com/EMSSINT
https://www.facebook.com/TACMEDEspana/
Canal https://chat.whatsapp.com/F7mJ70klFrL3r2MUdEPKfv
Enlace a TACMED en WhatsApp https://chat.whatsapp.com/HtjPZ9LSB093rDn2Vo48t0
Enlace a TRAUMA en WhasApp https://chat.whatsapp.com/CejdUkBr7HZC0igJlg6ZHF
Enlace a Científico https://chat.whatsapp.com/IK9fNJbihS7AT6O4YMc3Vw en WhatsApp
TELEGRAM Emergencias https://t.me/+sF_-DycbQfI0YzJk
TELEGRAM TACMED https://t.me/CIAMTO