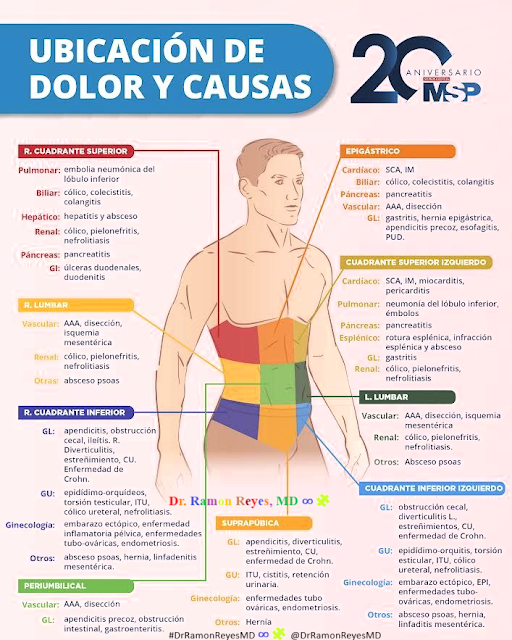
Differential Diagnosis of Abdominal Pain Based on Location
Diagnóstico diferencial de dolor abdominal por localización (Cydulka, Fitch, Joing, & Wang, 2018)
Dolor abdominal agudo en el servicio de Urgencias
https://revistamedica.com/dolor-abdominal-agudo-urgencias/
Dolor abdominal agudo en el servicio de Urgencias
31/05/2020
1 RESUMEN
2 INTRODUCCIÓN
3 REVISIÓN BIBLIOGRÁFICA CONCEPTO
3.1 TIPOS
3.2 ETIOLOGÍA
4 EVALUACIÓN DEL DOLOR ABDOMINAL
4.1 DESCRIPCIÓN
4.2 SÍNTOMAS ASOCIADOS
4.3 EXAMEN FÍSICO
4.4 EXAMEN ABDOMINAL
4.5 EXÁMENES COMPLEMENTARIOS
5 CRITERIOS DE INGRESO
6 MANEJO DEL DOLOR ABDOMINAL AGUDO EN URGENCIAS
6.1 Medidas generales
6.2 Tratamiento antibiótico
6.3 Tratamiento quirúrgico
7 Recomendaciones al momento del alta del servicio de urgencias
8 BIBLIOGRAFÍA
Incluido en la revista Ocronos. Vol. III. Nº 1 – Mayo 2020. Pág. Inicial: Vol. III;nº1:68
Autor principal (primer firmante): Junior Valle Barragán
Fecha recepción: 25 de mayo, 2020
Fecha aceptación: 29 de mayo, 2020
Ref.: Ocronos. 2020;3(1):68
Junior Valle Barragán, MD. Médico Residente del Hospital Básico Macará
Kelvin Torres Castillo, MD. Médico Adscrito Centro de Medicina Ocupacional UTPL
RESUMEN
El dolor abdominal agudo representa un gran porcentaje de los pacientes evaluados en los servicios de Urgencias, obedece a una amplia miscelánea de causas intra o extraabdominales. El abordaje diagnóstico de estos pacientes es complejo y puede orientarse según el órgano afectado por la enfermedad causal, según la localización del dolor o el riesgo vital que comporta.
Sin embargo, ninguna aproximación acaba siendo tan eficiente como aquella basada en los datos proporcionados por una historia y examen físico efectuados con rigor. El valor de la observación, la experiencia acumulada y el conocimiento de las patologías que con mayor frecuencia son causa de dolor abdominal agudo, son determinantes a la hora de escoger estudios complementarios que permitan confirmar o descartar una hipótesis diagnóstica.
El sexo femenino, el anciano y el paciente inmunodeprimido son factores que incrementan la probabilidad de error, lo que debe tomarse en consideración para no pasar por alto enfermedades cuyo pronóstico puede verse ensombrecido por un diagnóstico equívoco o tardío (Mantoro & Casamayor, 2014).
El presente trabajo revisa un enfoque de diagnóstico para el dolor abdominal, su evaluación y manejo en el departamento de urgencias (Penner, 2020).
INTRODUCCIÓN
El dolor se define como una experiencia localizada y desagradable que refleja la existencia de un daño tisular presente. El término dolor abdominal agudo se aplica a aquellos pacientes que presentan dolor abdominal de comienzo gradual o súbito, sin una causa conocida en el momento de su evaluación. La mayoría de expertos coinciden en señalar la dificultad que comporta establecer un diagnóstico etiológico correcto en una situación de este tipo, no en vano, solo el 60% de los casos subsidiarios de ingreso son diagnosticados correctamente.
Enviar artículo para publicar
El dolor abdominal agudo debe ser considerado, por tanto, como un auténtico desafío clínico. Su evaluación requiere de un conocimiento básico de los posibles mecanismos responsables del dolor, así como del amplio espectro de entidades clínicas implicadas en su etiopatogenia, los patrones típicos de presentación y también de aquellas causas inusuales o de aquellos factores que con frecuencia conducen a error. (Mantoro & Casamayor, 2014)
REVISIÓN BIBLIOGRÁFICA CONCEPTO
El dolor abdominal es un síntoma inespecífico, común a multitud de procesos que, si bien puede originarse por causas intraabdominales, también puede deberse a procesos extraabdominales o a enfermedades sistémicas. Es importante diferenciar el concepto de abdomen agudo de un cuadro de dolor abdominal.
El abdomen agudo se define como un síndrome que engloba todo dolor abdominal de instauración reciente, con carácter de síntoma importante, que requiere un diagnóstico rápido y preciso ante la posibilidad de que se requiera tratamiento quirúrgico urgente. Si no se trata de forma adecuada y precoz, puede originar: peritonitis, sepsis, shock, insuficiencia renal agua e insuficiencia respiratoria, con una elevada mortalidad.
TIPOS
El dolor abdominal adopta con gran frecuencia alguna de las siguientes formas clínicas:
Tipo peritoneal puro. El dolor está siempre presente, es intenso y continuo. Es característico de la perforación de víscera hueca. Se acompaña de contractura muscular involuntaria de la pared abdominal (vientre “en tabla”). Precisa laparotomía urgente.
Tipo oclusivo puro. Es un dolor abdominal de carácter intermitente, acompañado de náuseas, vómitos, meteorismo y ausencia de expulsión de gases, Puede ser mecánico (peristaltismo y ruidos abdominales aumentados) o funcional (dolor continuo y silencio en la auscultación abdominal).
Tipo mixto. Presenta síntomas y signos del tipo peritoneal y del oclusivo.
Tipo vascular. Es un dolor de inicio brusco, muy intenso, acompañado de sudoración y frialdad.
ETIOLOGÍA
La mayoría de las enfermedades que tienen repercusión sistémica cursan con dolor abdominal agudo en algún momento de su evolución. Mientras que las causas quirúrgicas que cursan con abdomen agudo tienen siempre una localización intraabdominal, las causas de origen médico pueden originarse en el interior del abdomen o fuera de él.
Las causas de dolor abdominal que requiere tratamiento quirúrgico son parietales (abscesos y traumatismos), abdominales (colecistitis aguda, apendicitis aguda, diverticulitis, perforación de víscera hueca, rotura de víscera maciza, obstrucción intestinal mecánica), retroperitoneales (disección aórtica, hemorragia retroperitoneal), torácicas (neumotórax, rotura esofágica), vasculares (isquemia mesentérica, rotura vascular, hernia estrangulada) y genitourinarias (embarazo ectópico, torsión de quiste ovárico, perforación uterina, rotura vesical).
Cuadro 1. Causas más frecuentes de dolor abdominal agudo no quirúrgico (Jiménez Murillo & Montero Pérez, 2018)
EVALUACIÓN DEL DOLOR ABDOMINAL
El dolor abdominal es un problema común. La mayoría de los pacientes tienen una etiología benigna y/o autolimitada, y el objetivo inicial de la evaluación es identificar a aquellos pacientes con una etiología grave que puede requerir una intervención urgente. Una historia clínica y un examen físico enfocado conducirán a un diagnóstico diferencial de dolor abdominal, que luego informará una evaluación adicional con evaluación de laboratorio y/o imágenes.
Historial: el historial de un paciente con dolor abdominal incluye determinar si el dolor es agudo o crónico y una descripción detallada del dolor y los síntomas asociados, que deben interpretarse con otros aspectos del historial médico. La sensibilidad general y la especificidad de la historia y el examen físico en el diagnóstico de las diferentes causas de dolor abdominal es deficiente, particularmente para afecciones benignas.
Afortunadamente, los estudios sobre la precisión de la historia y el examen físico para las causas más graves de dolor abdominal (p. Ej., Apendicitis aguda), solos o en combinación con investigaciones enfocadas, han arrojado mejores resultados.
Agudo versus crónico: no existe un período de tiempo estricto que clasifique el diagnóstico diferencial indefectiblemente. Se debe hacer un juicio clínico que considere si se trata de un proceso acelerado, uno que ha alcanzado una meseta o uno que es de larga data, pero intermitente. Los pacientes con dolor abdominal crónico pueden presentar una exacerbación aguda de un problema crónico o un problema nuevo y no relacionado. Dolor de menos de unos pocos días que ha empeorado progresivamente hasta que el momento de la presentación es claramente «agudo». El dolor que no ha cambiado durante meses o años puede clasificarse de forma segura como crónica. El dolor que no se ajusta claramente a ninguna de las categorías podría llamarse subaguda y requiere la consideración de un diferencial más amplio que el dolor agudo y crónico.
DESCRIPCIÓN
El dolor debe caracterizarse según la ubicación, la cronología, la gravedad, los factores agravantes y atenuantes y los síntomas asociados. También es importante tener en cuenta si el paciente tiene episodios recurrentes de dolor similar, ya que esto puede reducir el diferencial.
Ubicación y radiación: ayudan a reducir el diagnóstico diferencial, ya que los diferentes síndromes de dolor suelen tener ubicaciones características. Por ejemplo, el dolor que afecta al hígado o al árbol biliar generalmente se encuentra en el cuadrante superior derecho, pero puede irradiarse hacia la espalda o el epigastrio. Debido a que el dolor hepático solo se produce cuando la cápsula del hígado está «estirada», la mayoría del dolor en el cuadrante superior derecho está relacionado con el árbol biliar. La irradiación del dolor también es importante: el dolor de la pancreatitis generalmente se produce en la espalda, mientras que el cólico renal se irradia a la ingle.
Figura 2. Diagnóstico diferencial de dolor abdominal por localización (Cydulka, Fitch, Joing, & Wang, 2018)
Elementos temporales: el inicio, la frecuencia y la duración del dolor son características útiles. El dolor de la pancreatitis puede ser gradual y constante, mientras que la perforación y la peritonitis resultante comienzan de repente y son máximas desde el inicio.
Calidad: la calidad del dolor incluye determinar si el dolor es urente, como es típico del reflujo gastroesofágico y la enfermedad de úlcera péptica, o cólico, como en el dolor de calambres de gastroenteritis u obstrucción intestinal.
Gravedad: la gravedad del dolor generalmente está relacionada con la gravedad del trastorno, especialmente si es de inicio agudo. Por ejemplo, el dolor del cólico biliar o renal o la isquemia mesentérica aguda es de alta intensidad, mientras que el dolor de la gastroenteritis es menos marcado. La edad y la salud general pueden afectar la presentación clínica del paciente. Un paciente que toma corticosteroides puede tener un enmascaramiento significativo del dolor, y los pacientes adultos mayores a menudo presentan dolor menos intenso.
Precipitantes o paliativos: determinar qué precipita o alivia el dolor puede ayudar a reducir el diferencial. El dolor de la isquemia mesentérica crónica generalmente comienza dentro de una hora de comer, mientras que el dolor de las úlceras duodenales puede aliviarse al comer y reaparecer varias horas después de una comida. El dolor de la pancreatitis se alivia clásicamente al sentarse e inclinarse hacia adelante. La peritonitis a menudo hace que los pacientes se acuesten inmóviles sobre sus espaldas porque cualquier movimiento causa dolor. Obtener un historial de dolor en relación con el consumo de alimentos que contienen lactosa o gluten puede ser útil para identificar las sensibilidades a estos constituyentes de los alimentos.
SÍNTOMAS ASOCIADOS
Síntomas gastrointestinales: preguntamos sobre náuseas, vómitos, diarrea, estreñimiento, hematoquecia, melena y cambios asociados en las heces. En pacientes con dolor en el cuadrante superior derecho o sospecha de enfermedad hepática, preguntamos sobre ictericia y cambios en el color de la orina y las heces. El hábito intestinal es una parte importante de la historia del dolor abdominal crónico. Si bien muchas lesiones orgánicas pueden provocar diarrea crónica, el síndrome del intestino irritable (SII) a menudo se presenta con oscilaciones entre la diarrea y el estreñimiento, un patrón que es mucho menos probable con la enfermedad orgánica.
Síntomas genitourinarios: los pacientes con síntomas como disuria, frecuencia y hematuria tienen más probabilidades de tener una causa genitourinaria para su dolor abdominal.
Síntomas constitucionales: los síntomas como fiebre, escalofríos, fatiga, pérdida de peso y anorexia podrían ser preocupantes por infección, malignidad o enfermedades sistémicas (p. ej., enfermedad inflamatoria intestinal [EII]).
Síntomas cardiopulmonares: los síntomas como tos, dificultad para respirar, ortopnea y disnea de esfuerzo sugieren una etiología pulmonar o cardíaca. La hipotensión ortostática puede indicar shock temprano o estar asociada con insuficiencia suprarrenal.
Otros: los pacientes con cetoacidosis diabética tendrán síntomas de poliuria y sed. Se debe preguntar a los pacientes con sospecha de EII sobre manifestaciones extraintestinales.
Otro historial médico:
otros aspectos del historial ayudan a reducir el diferencial.
Preguntas específicas para mujeres: las mujeres deben ser examinadas para detectar enfermedades de transmisión sexual y riesgos de enfermedad inflamatoria pélvica (p. Ej., Parejas nuevas o múltiples). Se debe preguntar a las mujeres premenopáusicas sobre su historial menstrual (último período menstrual, último período menstrual normal, período menstrual anterior, duración del ciclo), el uso de anticonceptivos; de existir amenorrea y metrorragia, el diagnóstico presumible es el de embarazo extrauterino. También se les debe preguntar sobre flujo vaginal o sangrado, dispareunia o dismenorrea, ya que estos síntomas sugieren una patología pélvica.
Historial médico anterior: debe obtenerse un historial de cirugías y procedimientos para evaluar el riesgo de diferentes etiologías (por ejemplo, un historial de cirugía abdominal es un factor de riesgo de obstrucción). Una historia de enfermedad cardiovascular (ECV) o múltiples factores de riesgo de ECV en un paciente con dolor epigástrico aumenta la preocupación por una isquemia miocárdica.
Medicamentos: se debe obtener una lista completa de medicamentos, ya que esto puede informar el diferencial. Por ejemplo, los pacientes que toman altas dosis de medicamentos antiinflamatorios no esteroideos (AINE) tienen riesgo de gastropatía y enfermedad por úlcera péptica. Los pacientes con uso reciente de antibióticos u hospitalización están en riesgo de Clostridioides (anteriormente Clostridium) difficile. Los pacientes con esteroides crónicos corren el riesgo de insuficiencia suprarrenal y pueden ser inmunodeprimidos con presentaciones atípicas de dolor abdominal.
Alcohol: es importante preguntar sobre el consumo de alcohol para evaluar la posibilidad de enfermedad hepática y pancreatitis.
Historial familiar: el historial familiar debe preguntarse según corresponda en función de otro historial. Por ejemplo, a los pacientes con antecedentes relacionados con enfermedad inflamatoria intestinal (EII) o cáncer también se les debe preguntar sobre los antecedentes familiares.
Historial de viaje: es importante obtener un historial de viaje en pacientes con síntomas consistentes con gastroenteritis o colitis (por ejemplo, náuseas, vómitos y diarrea) para considerar etiologías infecciosas. (Penner, 2020)
Forma de instauración: en general, el dolor abdominal de más de 6 horas de evolución, especialmente si es continuo y progresivo, debe considerarse quirúrgico mientras no se demuestre lo contrario. Según el tiempo que tarde en establecerse, puede clasificarse en:
Brusco. Tarda segundos en alcanzar su máxima intensidad. El paciente suele recordar el momento exacto en que se inició el dolor y señalar su situación «a punta de dedo». Este tipo de inicio es característico de la irritación peritoneal o de la isquemia intestinal aguda.
Rápidamente progresivo. Tarda minutos en alcanzar su acmé. El paciente suele localizarlo bien y se debe a una distensión de la fibra muscular lisa. Esta forma de instauración es característica del cólico biliar.
Lentamente progresivo. Tarda horas en instaurarse. Es impreciso, referido por el enfermo como incomodidad, pesadez y malestar, y es de localización difusa. Es característico de procesos inflamatorios localizados, como la colecistitis aguda.
Irradiaciones: propagaciones del dolor, sin modificación del asentamiento inicial. Es muy característico de los dolores producidos por distensión de fibra lisa por procesos inflamatorios.
Cambios progresivos en la naturaleza del dolor: cuando un dolor de tipo cólico se convierte en continuo y fijo debe interpretarse como una complicación grave que generalmente requiere tratamiento quirúrgico. Hay tres procesos que lo cumple: apendicitis aguda, colecistitis aguda después de un cólico biliar y la oclusión completa de la arteria mesentérica después de un período de oclusión completa.
Actitud antiálgica: la actitud del paciente con dolor abdominal es de interés diagnóstico. Puede encontrarse:
Inmóvil. Típico de irritación peritoneal brusca o isquemia intestinal.
Agitado. Orienta hacia la distensión de la fibra muscular lisa (cólico biliar o nefrítico).
En posición antiálgica. Es característica la actitud de decúbito prono o en posición fetal en la pancreatitis aguda, o con la cadera y rodilla flexionadas en apendicitis retrocecal.
Vómitos. Sus características resultan de gran relevancia. A tomar en cuenta:
Relación con el dolor. Útil determinar si:
Precede al dolor: suele observarse en las primeras fases de la gastroenteritis aguda.
Sigue al dolor: es común en procesos abdominales agudos quirúrgicos, en ejemplo: apendicitis aguda, colecistitis u obstrucción intestinal.
Modifica la intensidad del dolor: esto se da cuando el origen es la distensión de la fibra muscular lisa, o empeora cuando es un proceso inflamatorio intestinal.
Frecuencia. Vómitos repetidos, independiente de su volumen, orientan hacia obstrucción intestinal alta, cólico biliar o pancreatitis; los vómitos más espaciados y de mayor volumen son característicos de la obstrucción intestinal baja y de la peritonitis aguda difusa.
Aspecto. Se puede presentar bilioso, por lo general en cuadros de cólico por distensión de la fibra muscular lisa; hemático, es un signo excepcional en el abdomen agudo, debe interpretarse como el resultado de una situación hiperémica que ha causado lesiones orgánicas en la mucosa de la unión gastroesofágica o gástrica; fecaloide, característico de la obstrucción intestinal.
Hipo. Cuando es de corta duración se considera el equivalente del vómito; si es de larga evolución, debe sospecharse irritación frénica por peritonitis, colecistitis, absceso subfrénico, etc.
Modificación del tránsito intestinal. El estreñimiento es habitual en todos los casos de abdomen agudo quirúrgico, se habla de oclusión total, cuando la expulsión de gases y heces está totalmente ausente durante por lo menos 24 horas; la diarrea es infrecuente en el abdomen quirúrgico, si bien puede presentarse en la apendicitis retrocecal. En principio, el dolor que acompaña a la diarrea se interpreta como secundario a la contracción de la musculatura lisa.
EXAMEN FÍSICO
Se debe realizar de manera minuciosa, tratando de recopilar la mayor información a través de signos mostrados por el paciente.
Fascies. Puede sugerir la gravedad del cuadro clínico; la fascies hipocrática, caracterizada por nariz afilada, ojos hundidos, palidez y mirada sin brillo, es característica de la fase terminal de una peritonitis o una obstrucción intestinal evolucionada.
Fiebre. En dependencia de su momento de aparición:
Si es temprana, elevada y mantenida, orienta a procesos supurativos localizados en zonas muy vascularizadas (vesícula biliar, pelvis menor, etc.).
Si es leve, tardía y con distorsión axilorrectal de un grado o más, orienta a una apendicitis aguda o procesos inflamatorios localizados (colecistitis, plastrón apendicular, etc.).
Si es persistente, moderada y de presencia tardía, puede deberse a procesos primariamente no infecciosos, como pancreatitis, hemoperitoneo, etc.
Sistema cardiovascular. Inicialmente descartar la presencia de shock (taquicardia, hipotensión, palidez, frialdad, diaforesis). En presencia concomitante de shock y dolor abdominal, hay que pensar en la posibilidad de peritonitis, sepsis, pancreatitis aguda. Si el shock se acompaña de hipovolemia y cifras de hemoglobina baja, sin signos de hemorragia externa, debe pensarse en hemoperitoneo.
Aparato respiratorio. Es frecuente que patologías como: neumonía, neumotórax o pleuritis, cursen con dolor abdominal referido a nivel de hemiabdomen superior. Como norma general, una temperatura >39° C con dolor abdominal agudo sugiere, inicialmente, afección extraabdominal (neumonía, infección urinaria, etc.).
Sistema Nervioso. Es importante detectar la arreflexia patelar o la abolición del reflejo fotomotor en las crisis abdominales tabéticas (Jiménez Murillo & Montero Pérez, 2018)
EXAMEN ABDOMINAL
El examen abdominal secuencia incluye inspección, auscultación, percusión y palpación. En pacientes con sospecha de dolor abdominal psicógeno, es importante realizar el examen abdominal mientras el paciente está distraído.
Inspección. se toma en cuenta apariencia general y nivel de comodidad o incomodidad. Debe ponerse atención a la posición asumida por el paciente cuando tiene dolor; La inmovilidad estricta es típica de un paciente con peritonitis, mientras que los pacientes con cólico biliar o renal se retuercen en agonía. Los pacientes con peritonitis tendrán un empeoramiento del dolor cuando el examinador golpee ligeramente la camilla. La presencia de lesiones cutáneas, como equimosis periumbilical (signo de Cullen) o en los flancos (signos de Grey-Turner), indican hemorragia peritoneal, debida a procesos como la pancreatitis hemorrágica, aunque son de aparición tardía.
Cuadro 2. Hallazgos relevantes en la inspección de pacientes con dolor abdominal agudo (Jiménez Murillo & Montero Pérez, 2018)
Auscultación. debe auscultarse los ruidos intestinales por lo menos durante 1 minuto. Es un hallazgo físico útil, particularmente en la detección de íleo. Los ruidos intestinales anormales son altamente predictivos de una obstrucción del intestino delgado en pacientes con dolor abdominal agudo. Los ruidos intestinales de tono agudo anormalmente activos son una característica de la obstrucción intestinal temprana, mientras que se puede escuchar un roce de fricción en el área apropiada en un paciente con un infarto esplénico.
Percusión. comenzamos con una percusión suave (en lugar de una palpación). Los pacientes con peritonitis tendrán dolor con percusión suave. La percusión también se usa para identificar ascitis y hepatomegalia. El timpanismo indica un intestino distendido, mientras que la matidez puede significar una masa. La matidez cambiante es una señal confiable y bastante precisa para la detección de ascitis.
Palpación. se usa para evaluar la sensibilidad del abdomen y para organomegalias o masas. Comenzamos examinando el cuadrante del abdomen donde el paciente experimenta menos dolor. Ante un abdomen blando y doloroso en una determinada zona, que persiste después de repetidas exploraciones, incluso en ausencia de defensa muscular, hay que sospechar que el cuadro es quirúrgico.
Si se palpa una masa o tumoración abdominal hay que diferenciar, en primer lugar, si es extraabdominal o intraabdominal, para lo cual se incorpora al enfermo en la cama; si la masa se hace más aparente, corresponde a una tumoración de la pared abdominal; si desaparece, hay que pensar en una localización intraabdominal. Los errores más frecuentes de los principiantes en la valoración de masas abdominales son la palpación, en personas delgadas, de aortas pulsátiles, a veces dilatadas y flexuosas, y no pensar en la posibilidad de globo vesical ante el hallazgo de una masa hipogástrica, ni en los fecalomas ante un abdomen distendido.
La contractura abdominal involuntaria es una respuesta muscular refleja causada por la irritación del peritoneo parietal. Puede ser generalizada (abdomen «en tabla») en la peritonitis generalizada, o parcial en la localizada. El hallazgo de este signo exploratorio es indicativo de cirugía de urgencia. Hay que diferenciarla de la contracción muscular voluntaria, que aparece en pacientes no convenientemente relajados durante la exploración y en aquellos con la musculatura abdominal muy desarrollada. Aun en presencia de enfermedad, la contractura muscular puede no detectarse en ancianos, multíparas, pacientes con hemorragias peritoneales, infartos mesentéricos, perforaciones cubiertas, apendicitis retrocecales, o en pacientes que reciben tratamiento con corticoides.
Una vez comprobada la presencia o ausencia de una masa o de una contractura abdominal, hay que explorar la positividad o negatividad de todos o algunos de los siguientes signos:
Signo de Murphy: se coloca las puntas de los dedos en el hipocondrio derecho y se ordena al paciente que realice una inspiración profunda con el objeto de que descienda el diafragma y con este el hígado y la vesícula. Si la vesícula se encuentra inflamada (colecistitis aguda) se provoca dolor intenso (Murphy positivo), al chocar con los dedos del explorador.
Signo de Blumberg: se suelta súbitamente los dedos de la mano exploradora después de la compresión sobre una determinada zona del abdomen. Si hay un proceso inflamatorio en dicha zona, se provoca un dolor intenso. Es un signo de irritación peritoneal. Si es positivo en el punto de Mac Burney (FID) es sugestivo de apendicitis aguda.
Signo de Rovsing: en la apendicitis aguda, la presión sobre un punto simétrico al de Mac Burney en el lado izquierdo provoca dolor en el lado derecho.
Signo del obturador: colocando el muslo del paciente en ángulo recto se le hace rotar internamente y externamente; aparece dolor si hay un proceso inflamatorio relacionado con el músculo obturador interno.
Signo del psoas: el explorador coloca su mano sobre una de las fosas ilíacas y ordena al paciente que levante en extensión la extremidad inferior homolateral. Si existe un proceso inflamatorio en contacto con el músculo psoas, al contraerse este, el órgano afectado queda pinzado entre la mano exploradora y el propio músculo, lo que provoca dolor. Es un signo muy útil en la apendicitis aguda. Una variante de este signo consiste en ordenar al paciente que flexione el muslo mientras el explorador se opone al movimiento.
Tacto rectal. a mayoría de los pacientes con dolor abdominal deben realizarse un examen rectal. La impactación fecal podría ser la explicación de los signos y síntomas de obstrucción en adultos mayores, mientras que la sensibilidad en el examen rectal puede ser el único hallazgo anormal en un paciente con apendicitis retrocecal. Sin embargo, algunos pacientes con dolor localizado en el abdomen superior (p. Ej., Dolor en el cuadrante superior derecho) o dolor abdominal que probablemente sea por una causa no gastrointestinal (p. Ej., Sospecha de cistitis o globo vesical) pueden no requerir un examen rectal. (Cydulka, Fitch, Joing, & Wang, 2018)
EXÁMENES COMPLEMENTARIOS
Biometría hemática. La presencia de hematocrito bajo sin sangrado externo, orienta a patologías como pancreatitis necrosante o hemoperitoneo (rotura de embarazo ectópico, rotura de aneurisma, etc.). La leucocitosis con desviación a la izquierda suele deberse a procesos sépticos. Una biometría hemática dentro de parámetros normales, por sí sola, no descarta el origen quirúrgico de un dolor abdominal.
Química sanguínea. Es útil en la sospecha de patologías como pancreatitis aguda, en la que la amilasemia confirmaría diagnóstico. El embarazo debe descartarse en toda mujer en edad fértil. Asimismo, debe solicitarse glucosa, úrea, creatinina, electrolitos, perfil hepático (TGO, TGP, bilirrubina, FA, GGT). Si el dolor se localiza en hemiabdomen superior, en presencia de alteraciones electrocardiográficas, se debe realizar enzimas cardíacas (troponinas). De sospecharse en patología séptica, se solicitará Proteína C reactiva y procalcitonina.
Examen de orina. Se realiza en todo caso de dolor abdominal agudo, la presencia de microhematuria orienta al diagnóstico de cólico nefrítico; la piuria indica infección de vías urinarias.
Radiología. Constituye la prueba de imagen diagnóstica inicial en sospecha de perforación de víscera hueca, obstrucción intestinal o ingesta de cuerpo extraño. No representa gran utilidad ante sospecha de apendicitis, diverticulitis, pancreatitis, pielonefritis.
Electrocardiograma. Se debe realizar si el paciente refiere dolor en hemiabdomen superior para descartar síndrome coronario agudo.
Ecografía abdominal. Se indica de manera urgente en todos los procesos de abdomen agudo que implique repercusión en constantes vitales del paciente, por lo tanto, se debe realizar en: sospecha de colecistitis aguda con cuadro de sepsis, en cuadros de dolor abdominal e hipovolemia ante sospecha de rotura visceral (esplénica, hepática) o embarazo ectópico, ante la sospecha de aneurisma disecante de aorta y en dolor abdominal que presente signos de irritación peritoneal.
Tomografía computarizada abdominal. Es la prueba de imagen con mayor sensibilidad y especificidad para el diagnóstico de las causas de abdomen agudo. Su utilidad destaca en traumatismos abdominales con estabilidad hemodinámica, hemorragia digestiva baja activa, diverticulitis aguda, apendicitis aguda con ecografía no concluyente, sospecha de disección aórtica y en pancreatitis aguda con criterios de gravedad.
CRITERIOS DE INGRESO
Los pacientes con dolor abdominal agudo sin repercusión hemodinámica en los que, después del estudio inicial en el servicio de urgencias (incluida la valoración por el cirujano), no pueda determinarse si existe una causa quirúrgica, deben ingresar en el área de observación para completar el estudio y reevaluar. Hay que tener especial precaución con aquellos pacientes que están bajo los efectos del alcohol o de otras drogas, en tratamiento con esteroides o inmunodeprimidos, ya que los signos diagnósticos clave pueden estar enmascarados.
MANEJO DEL DOLOR ABDOMINAL AGUDO EN URGENCIAS
Debido al gran número de enfermedades que pueden producir un cuadro de abdomen agudo, se describe el manejo general de este síndrome, y el tratamiento específico será en dependencia de la patología específica.
Medidas generales
De presentar inestabilidad hemodinámica se debe tratar el shock, en dependencia de su causa desencadenante; las medidas a tomar en cuenta en el manejo de pacientes hemodinámicamente estables son:
Nada por vía oral.
Canalización de una vía venosa periférica y administración de solución glucosalina a razón de 2500- 3000 ml/24 h. El volumen y tipo de solución se modifican según la situación clínica del paciente.
Descompresión gastrointestinal, si es necesaria, con sonda nasogástrica con aspiración continua en los casos de obstrucción del intestino delgado o de dilatación gástrica aguda.
Administración de antieméticos, como metoclopramida (ampollas con 10 mg), en dosis de 10 mg/8 h por vía intramuscular o intravenosa, si la sonda nasogástrica no está indicada.
Tratamiento analgésico. En la actualidad existe evidencia científica de que los analgésicos pueden ayudar al diagnóstico, facilitando la anamnesis y la exploración física, al reducir la ansiedad del paciente y relajar la musculatura abdominal. Además, se ha demostrado que la analgesia no enmascara los hallazgos exploratorios ni conlleva un aumento de la morbimortalidad. Como norma general se recomienda el uso de opioides para manejo del dolor, de no existir contraindicación, se puede administrar:
Tramadol (ampollas con 100 mg) en dosis de hasta 100 mg/6 h por vía intravenosa, diluyendo el contenido de 1 ampolla en 100 ml de solución salina fisiológica e infundiendo en 20 minutos. Asimismo, puede administrarse en infusión intravenosa continua en dosis de 12-24 mg/h, para lo cual se diluyen 3 ampollas en 500 ml de solución glucosada al 5%, y se infunde a una velocidad de 7-14 gotas/min (21-42 ml/h).
Tratamiento antibiótico
A iniciarse una vez establecida la causa quirúrgica del dolor abdominal (colecistitis aguda, apendicitis aguda, etc.) y antes de la intervención. Se puede administrar como pauta:
Ampicilina más Metronidazol: en dosis de 1g y 500mg previo a la intervención quirúrgica, dicha terapia se puede mantener posquirúrgico a razón de Ampicilina 1g/6h y Metronidazol 500mg/8h.
La pauta antibiótica descrita engloba de manera general la antibiótico profilaxis a usarse, misma que puede variar en dosis y antibiótico de elección, en dependencia de la causa quirúrgica del dolor abdominal.
Tratamiento quirúrgico
En pacientes con signos inequívocos de abdomen agudo quirúrgico se debe practicar una laparoscopia o laparotomía inmediata después de su reanimación y preparación. Asimismo, son candidatos a cirugía de urgencia los pacientes con neumoperitoneo por perforación de víscera hueca, los que presentan dolor abdominal y signos de sepsis que no pueden ser explicados por otros hallazgos, los que tienen repercusión hemodinámica refractaria a las medidas de reanimación sin otro origen que lo justifique, y en los que se sospeche isquemia mesentérica, entre otros procesos quirúrgicos.
Recomendaciones al momento del alta del servicio de urgencias
Una vez evaluado el paciente en urgencias, cuando el diagnóstico es de dolor abdominal inespecífico, es necesario que un médico reevalúe al paciente en las 8-10 horas siguientes.
El paciente debe volver a consultar al servicio de urgencias si presenta alguna de las siguientes circunstancias:
Focalización, empeoramiento del dolor al toser o estornudar, o ausencia de mejoría de este en las siguientes 24 horas.
Intolerancia oral, especialmente si hay disminución de la diuresis.
Síncope.
Sangre en vómitos o en heces.
Fiebre elevada o escalofríos.
Distensión abdominal.
Cualquier síntoma nuevo o agravamiento de otro ya existente. (Jiménez Murillo & Montero Pérez, 2018).
https://revistamedica.com/dolor-abdominal-agudo-urgencias/
BIBLIOGRAFÍA
Cydulka, R., Fitch, M., Joing, S., & Wang, V. (2018). Diagnóstico diferencial de dolor abdominal por localización.
México: McGraw-Hill.
Jiménez Murillo, L., & Montero Pérez, J. (2018). Medicina de Urgencias y Emergencias: Dolor abdominal agudo. Barcelona: Elsevier.
Kendall, J., & Moreira, M. (Abril de 2020). UpToDate. Obtenido de Evaluation of the adult with abdominal pain in the emergency department: https:// www.uptodate.com/ contents/evaluation-of-the-adult-with- abdominal-pain-in-the-emergency- department?search=dolor%20abdo minal%20agudo&source=search_re sult&selectedTitle= 5~150&usage_t ype=default&display_rank=5
Mantoro, M., & Casamayor, M. (2014). AEG Asociación Española de Gastroenterología. Obtenido de Dolor abdominal agudo: https://www.aegastro.es/sites/defaul t/files/archivos/ayudas- practicas/06_Dolor _abdominal_agu do.pdf
Penner, R. (Abril de 2020). UpToDate.
Obtenido de Evaluation of the adult with abdominal pain:






No comments:
Post a Comment