 |
PATOLOGIA OCULAR Guía de Actuación Clínica en A. P.
|
Post by
Diagnóstico y tratamiento del trauma de conjuntiva y abrasión corneal. pdf Gratis MEXICO
Enlace para DESCARGAR pdf Gratis
Las emergencias oftalmológicas incluyen cortaduras, raspaduras, objetos en el ojo, quemaduras, exposición a químicos y lesiones contundentes en el ojo o el párpado. Ciertas infecciones en los ojos y otras afecciones, como coágulos de sangre o glaucoma, pueden necesitar atención médica inmediata. Dado que el ojo se lesiona fácilmente, cualquiera de estas afecciones puede llevar a la pérdida de la visión si no recibe tratamiento.
Consideraciones
Es importante buscar atención médica para todas las lesiones y problemas significativos del ojo o del párpado. Los problemas oculares (como la pérdida de visión y enrojecimiento del ojo con dolor) que no se deben a una lesión también necesitan atención médica urgente.
Causas
Las emergencias oculares incluyen cualquiera de las siguientes:
Traumatismo
Un ojo morado suele ser producto de un traumatismo directo al ojo o a la cara. El hematoma es causado por el sangrado bajo la piel. El tejido alrededor de los ojos se torna negro y azul, y gradualmente se vuelve morado, verde y amarillento durante varios días. El color anormal desaparece al cabo de dos semanas. También se presenta hinchazón del párpado y de los tejidos alrededor del ojo.
Ciertos tipos de fractura de cráneo pueden provocar hematomas alrededor de los ojos, incluso sin una lesión directa en el ojo.
Algunas veces, se presenta daño grave al ojo mismo a causa de la presión ejercida por la hinchazón del párpado o la cara. Un hifema es la presencia de sangre en la zona frontal del ojo. Un traumatismo es una causa común y con frecuencia se debe a un golpe directo al ojo por un balón.
Lesiones químicas:
Una lesión química en el ojo puede ser causada por accidentes laborales. También puede ser provocada por productos caseros comunes, como soluciones de limpieza, químicos de jardinería, disolventes o muchos otros tipos de químicos. Los vapores y los aerosoles también pueden causar quemaduras químicas.
Con las quemaduras por ácidos, el oscurecimiento de la córnea generalmente se aclara y hay una buena probabilidad de recuperación.
Las sustancias alcalinas, como la cal, la lejía, los limpiadores para cañerías comerciales y el hidróxido de sodio, que se encuentra en los equipos de refrigeración, pueden causar daño permanente a la córnea.
Es importante enjuagar el ojo con agua limpia o una solución salina mientras se busca atención médica urgente.
Cuerpo extraño en el ojo y lesiones corneales
La córnea es el tejido claro (transparente) que cubre la parte frontal del ojo.
El polvo, la arena y otros residuos pueden ingresar fácilmente en el ojo. El dolor persistente, la sensibilidad a la luz y el enrojecimiento son signos de que se requiere tratamiento.
Un cuerpo extraño en el ojo puede ser una amenaza para la visión si el objeto entra al ojo mismo o daña la córnea o el cristalino. Asimismo, los cuerpos extraños lanzados a altas velocidades por parte de máquinas, pulidoras o el hecho de martillar metal ofrecen el riesgo más alto de lesionar el ojo.
Una lesión al párpado puede ser un signo de lesión grave al ojo en sí.
Síntomas
Según el tipo de lesión, se puede presentar cualquiera de los siguientes síntomas:
Sangrado u otra secreción del ojo y alrededor de éste
Hematomas
Disminución de la visión
Visión doble
Dolor en el ojo
Dolor de cabeza
Picazón en los ojos
Pérdida de la visión, total o parcial, en uno o en ambos ojos
Pupilas de distintos tamaños
Enrojecimiento o apariencia sanguinolenta
Sensación de tener algo en el ojo
Sensibilidad a la luz
Picazón o ardor en el ojo
Primeros auxilios
Actúe de inmediato y siga los pasos que aparecen a continuación si usted o alguien más tiene una lesión ocular.
OBJETO PEQUEÑO EN EL OJO O EL PÁRPADO
El ojo a menudo se limpia a sí mismo de pequeños objetos, como pestañas o arena, a través del pestañeo o el lagrimeo. Si no sucede esto, no frote el ojo ni apriete los párpados. Posteriormente proceda a examinar el ojo.
Lávese las manos con agua y jabón.
Examine el ojo en un área con buena iluminación. No ejerza presión en el ojo
Para encontrar el cuerpo extraño, pídale a la persona que mire hacia arriba y hacia abajo, y luego de un lado a otro.
Si no puede encontrar el objeto, agarre el párpado inferior y jale hacia abajo con suavidad para mirar debajo de dicho párpado. Para mirar debajo del párpado superior, se puede colocar un aplicador de algodón en la parte exterior de dicho párpado y estirar suavemente el párpado por encima del aplicador.
Si el objeto está en el párpado, trate de lavarlo suavemente con agua. Si esto no funciona, pruebe tocando el objeto con un segundo aplicador de algodón para retirarlo.
Si el objeto está en el ojo, trate de enjuagar suavemente el ojo con agua. Si está disponible, use un gotero o un botecito de gotas para los ojos, como los de lágrimas artificiales; ubíquelo por encima de la esquina exterior del ojo. No toque el ojo directamente con la punta del gotero.
Es posible que se continúe experimentando una sensación de rasguño y otras molestias menores después de retirar las pestañas y otros objetos pequeños, pero esto desaparece en un día o dos. Si la persona continúa sintiendo molestia o visión borrosa, busque asistencia médica.
OBJETO CLAVADO O INCRUSTADO EN EL OJO
Deje el objeto en el mismo sitio. No intente retirarlo ni tocarlo, ni aplicar presión alguna.
Calme y dele seguridad a la persona.
Lávese las manos con agua y jabón.
Vende ambos ojos. Cubrir ambos ojos ayuda a prevenir el movimiento ocular. Si el objeto es grande, coloque una taza o un cono de papel limpio sobre el ojo lesionado y péguelo con cinta. Esto evita que el objeto se presione más dentro del ojo provocando una lesión mayor. Si el objeto es pequeño, cubra ambos ojos.
Consiga ayuda médica de inmediato. No se demore.
QUÍMICOS EN EL OJO
Lave a chorro la zona con agua corriente de inmediato. Gire la cabeza de la persona, de manera que el ojo lesionado quede hacia abajo y hacia un lado. Sosteniendo el párpado abierto, deje que el agua fresca del grifo irrigue el ojo durante 15 minutos.
Si ambos ojos están afectados o si los químicos están en otras partes del cuerpo, pídale a la persona que tome una ducha.
Si la persona usa lentes de contacto y estos no salieron con el agua, pídale a la persona intente retirarlos después del procedimiento de enjuague.
Continue ejuagando el ojo con agua limpia o solución salina por lo menos por 15 minutos.
Busque ayuda médica de inmediato. No se demore.
CORTADURAS, RASGUÑOS O GOLPES EN EL OJO
Suavemente, aplique compresas frías, limpias para reducir la hinchazón y ayudar a controlar cualquier hemorragia. No aplique presión para controlar el sangrado.
Si se está acumulando sangre en el ojo, cubra ambos ojos con un trozo de tela limpio o un apósito estéril
Busque ayuda médica de inmediato. No se demore.
CORTADURAS EN EL PÁRPADO
Lave el ojo cuidadosamente. Si la herida está sangrando, aplique presión suave con un pedazo de tela limpio y seco hasta que el sangrado se detenga. No presione la
Cubra la herida con un apósito limpio.
Coloque compresas frías sobre el apósito para reducir la hinchazón y el dolor.
Busque ayuda médica de inmediato. No se demore.
No se debe
No presione ni frote un ojo lesionado.
No retire los lentes de contacto a menos que se esté desarrollando una hinchazón rápidamente, se presente una lesión química y los lentes de contacto no hayan salido con el agua, o no se pueda obtener asistencia médica rápidamente.
No intente extraer un cuerpo extraño ni cualquier objeto que parezca estar incrustado (atorado) en alguna parte del ojo. Consiga ayuda médica inmediata.
No use hisopos ni aplicadores de algodón, pinzas ni cualquier objeto directamente en el ojo. Los aplicadores de algodón solo se deben usar en la parte interior o exterior del párpado.
Cuándo contactar a un profesional médico
Busque atención médica urgente si:
Parece haber un rasguño, corte o algo que haya entrado (penetrado) en el globo ocular.
Alguna sustancia química entró en el ojo.
Se presenta dolor y enrojecimiento en el ojo.
El dolor en el ojo está acompañado de náuseas y dolor de cabeza (esto puede ser un síntoma de glaucoma o accidente cerebrovascular).
Hay algún cambio en la visión (como visión borrosa o doble).
Hay un sangrado incontrolable.
Prevención
Supervise a los niños cuidadosamente y enséñeles cómo mantenerse a salvo.
Use siempre implementos de protección para los ojos al:
Utilizar herramientas eléctricas, martillos u otras herramientas para golpear.
Trabajar con químicos tóxicos.
Montar en bicicleta en áreas con mucho viento y polvo.
Participar en deportes en donde haya una alta probabilidad de recibir un golpe en el ojo con una pelota, como los deportes de raqueta en espacios cerrados. https://medlineplus.gov/spanish/ency/article/000054.htm
Consideraciones
Es importante buscar atención médica para todas las lesiones y problemas significativos del ojo o del párpado. Los problemas oculares (como la pérdida de visión y enrojecimiento del ojo con dolor) que no se deben a una lesión también necesitan atención médica urgente.
Causas
Las emergencias oculares incluyen cualquiera de las siguientes:
Traumatismo
Un ojo morado suele ser producto de un traumatismo directo al ojo o a la cara. El hematoma es causado por el sangrado bajo la piel. El tejido alrededor de los ojos se torna negro y azul, y gradualmente se vuelve morado, verde y amarillento durante varios días. El color anormal desaparece al cabo de dos semanas. También se presenta hinchazón del párpado y de los tejidos alrededor del ojo.
Ciertos tipos de fractura de cráneo pueden provocar hematomas alrededor de los ojos, incluso sin una lesión directa en el ojo.
Algunas veces, se presenta daño grave al ojo mismo a causa de la presión ejercida por la hinchazón del párpado o la cara. Un hifema es la presencia de sangre en la zona frontal del ojo. Un traumatismo es una causa común y con frecuencia se debe a un golpe directo al ojo por un balón.
Lesiones químicas:
Una lesión química en el ojo puede ser causada por accidentes laborales. También puede ser provocada por productos caseros comunes, como soluciones de limpieza, químicos de jardinería, disolventes o muchos otros tipos de químicos. Los vapores y los aerosoles también pueden causar quemaduras químicas.
Con las quemaduras por ácidos, el oscurecimiento de la córnea generalmente se aclara y hay una buena probabilidad de recuperación.
Las sustancias alcalinas, como la cal, la lejía, los limpiadores para cañerías comerciales y el hidróxido de sodio, que se encuentra en los equipos de refrigeración, pueden causar daño permanente a la córnea.
Es importante enjuagar el ojo con agua limpia o una solución salina mientras se busca atención médica urgente.
Cuerpo extraño en el ojo y lesiones corneales
La córnea es el tejido claro (transparente) que cubre la parte frontal del ojo.
El polvo, la arena y otros residuos pueden ingresar fácilmente en el ojo. El dolor persistente, la sensibilidad a la luz y el enrojecimiento son signos de que se requiere tratamiento.
Un cuerpo extraño en el ojo puede ser una amenaza para la visión si el objeto entra al ojo mismo o daña la córnea o el cristalino. Asimismo, los cuerpos extraños lanzados a altas velocidades por parte de máquinas, pulidoras o el hecho de martillar metal ofrecen el riesgo más alto de lesionar el ojo.
Una lesión al párpado puede ser un signo de lesión grave al ojo en sí.
Síntomas
Según el tipo de lesión, se puede presentar cualquiera de los siguientes síntomas:
Sangrado u otra secreción del ojo y alrededor de éste
Hematomas
Disminución de la visión
Visión doble
Dolor en el ojo
Dolor de cabeza
Picazón en los ojos
Pérdida de la visión, total o parcial, en uno o en ambos ojos
Pupilas de distintos tamaños
Enrojecimiento o apariencia sanguinolenta
Sensación de tener algo en el ojo
Sensibilidad a la luz
Picazón o ardor en el ojo
Primeros auxilios
Actúe de inmediato y siga los pasos que aparecen a continuación si usted o alguien más tiene una lesión ocular.
OBJETO PEQUEÑO EN EL OJO O EL PÁRPADO
El ojo a menudo se limpia a sí mismo de pequeños objetos, como pestañas o arena, a través del pestañeo o el lagrimeo. Si no sucede esto, no frote el ojo ni apriete los párpados. Posteriormente proceda a examinar el ojo.
Lávese las manos con agua y jabón.
Examine el ojo en un área con buena iluminación. No ejerza presión en el ojo
Para encontrar el cuerpo extraño, pídale a la persona que mire hacia arriba y hacia abajo, y luego de un lado a otro.
Si no puede encontrar el objeto, agarre el párpado inferior y jale hacia abajo con suavidad para mirar debajo de dicho párpado. Para mirar debajo del párpado superior, se puede colocar un aplicador de algodón en la parte exterior de dicho párpado y estirar suavemente el párpado por encima del aplicador.
Si el objeto está en el párpado, trate de lavarlo suavemente con agua. Si esto no funciona, pruebe tocando el objeto con un segundo aplicador de algodón para retirarlo.
Si el objeto está en el ojo, trate de enjuagar suavemente el ojo con agua. Si está disponible, use un gotero o un botecito de gotas para los ojos, como los de lágrimas artificiales; ubíquelo por encima de la esquina exterior del ojo. No toque el ojo directamente con la punta del gotero.
Es posible que se continúe experimentando una sensación de rasguño y otras molestias menores después de retirar las pestañas y otros objetos pequeños, pero esto desaparece en un día o dos. Si la persona continúa sintiendo molestia o visión borrosa, busque asistencia médica.
OBJETO CLAVADO O INCRUSTADO EN EL OJO
Deje el objeto en el mismo sitio. No intente retirarlo ni tocarlo, ni aplicar presión alguna.
Calme y dele seguridad a la persona.
Lávese las manos con agua y jabón.
Vende ambos ojos. Cubrir ambos ojos ayuda a prevenir el movimiento ocular. Si el objeto es grande, coloque una taza o un cono de papel limpio sobre el ojo lesionado y péguelo con cinta. Esto evita que el objeto se presione más dentro del ojo provocando una lesión mayor. Si el objeto es pequeño, cubra ambos ojos.
Consiga ayuda médica de inmediato. No se demore.
QUÍMICOS EN EL OJO
Lave a chorro la zona con agua corriente de inmediato. Gire la cabeza de la persona, de manera que el ojo lesionado quede hacia abajo y hacia un lado. Sosteniendo el párpado abierto, deje que el agua fresca del grifo irrigue el ojo durante 15 minutos.
Si ambos ojos están afectados o si los químicos están en otras partes del cuerpo, pídale a la persona que tome una ducha.
Si la persona usa lentes de contacto y estos no salieron con el agua, pídale a la persona intente retirarlos después del procedimiento de enjuague.
Continue ejuagando el ojo con agua limpia o solución salina por lo menos por 15 minutos.
Busque ayuda médica de inmediato. No se demore.
CORTADURAS, RASGUÑOS O GOLPES EN EL OJO
Suavemente, aplique compresas frías, limpias para reducir la hinchazón y ayudar a controlar cualquier hemorragia. No aplique presión para controlar el sangrado.
Si se está acumulando sangre en el ojo, cubra ambos ojos con un trozo de tela limpio o un apósito estéril
Busque ayuda médica de inmediato. No se demore.
CORTADURAS EN EL PÁRPADO
Lave el ojo cuidadosamente. Si la herida está sangrando, aplique presión suave con un pedazo de tela limpio y seco hasta que el sangrado se detenga. No presione la
Cubra la herida con un apósito limpio.
Coloque compresas frías sobre el apósito para reducir la hinchazón y el dolor.
Busque ayuda médica de inmediato. No se demore.
No se debe
No presione ni frote un ojo lesionado.
No retire los lentes de contacto a menos que se esté desarrollando una hinchazón rápidamente, se presente una lesión química y los lentes de contacto no hayan salido con el agua, o no se pueda obtener asistencia médica rápidamente.
No intente extraer un cuerpo extraño ni cualquier objeto que parezca estar incrustado (atorado) en alguna parte del ojo. Consiga ayuda médica inmediata.
No use hisopos ni aplicadores de algodón, pinzas ni cualquier objeto directamente en el ojo. Los aplicadores de algodón solo se deben usar en la parte interior o exterior del párpado.
Cuándo contactar a un profesional médico
Busque atención médica urgente si:
Parece haber un rasguño, corte o algo que haya entrado (penetrado) en el globo ocular.
Alguna sustancia química entró en el ojo.
Se presenta dolor y enrojecimiento en el ojo.
El dolor en el ojo está acompañado de náuseas y dolor de cabeza (esto puede ser un síntoma de glaucoma o accidente cerebrovascular).
Hay algún cambio en la visión (como visión borrosa o doble).
Hay un sangrado incontrolable.
Prevención
Supervise a los niños cuidadosamente y enséñeles cómo mantenerse a salvo.
Use siempre implementos de protección para los ojos al:
Utilizar herramientas eléctricas, martillos u otras herramientas para golpear.
Trabajar con químicos tóxicos.
Montar en bicicleta en áreas con mucho viento y polvo.
Participar en deportes en donde haya una alta probabilidad de recibir un golpe en el ojo con una pelota, como los deportes de raqueta en espacios cerrados. https://medlineplus.gov/spanish/ency/article/000054.htm
Urgencias oftalmológicas en atención primaria
02/06/2015
Cuadros clínicos de las principales urgencias oftalmológicas en atención primaria.
Para concretar su estudio, se decide agrupar los diferentes cuadros clínicos y otras patologías de marcada entidad propia bajo la forma de síndromes oftalmológicos, entendidos como la suma de síntomas (las apreciaciones subjetivas que explican los pacientes) y signos (siempre objetivos, mesurables y comparables). El dolor es el ejemplo clásico de síntoma, mientras que el valor de la agudeza visual podría ser el de signo.
1. Alteraciones visuales
1.1. Disminución de la agudeza visual
Puede deberse a defectos en cualquiera de los tres tramos en los que la fisiología ocular ha dividido siempre a la visión:
- La constitución de las imágenes en la retina (el 90% de los fotorreceptores están localizados en la mácula);
- La vía neuronal que une la retina con el córtex (radiaciones ópticas de Gratiolet).
- Una alteración en los propios centros neurológicos que permiten la percepción visual.
La pedagogía elemental ocular suele comparar el proceso complejo de la visión con la obtención de una fotografía: el ojo se explica igualándolo a una cámara, es decir, un mero captador de luz con sus objetivos (córnea, humor acuoso, cristalino, humor vítreo), sus diafragmas (hendidura palpebral, iris) y su película fotográfica o negativo (retina). Pero el ojo no “ve”. Quien realmente “ve” es el sistema nervioso central, en concreto, su área visual situada en el lóbulo occipital. Se comprende así que las patologías neurológicas y/o psiquiátricas y sus tratamientos tengan una clara influencia en el resultado final de lo que el paciente define como “visión”.
Debe considerarse si dicha disminución es mono o bilateral; brusca o progresiva; afecta a la visión lejana, cercana o a ambas; varía con corrección óptica o con agujero estenopeico; es transitoria o permanente y si se acompaña de otra clínica (dolor, hiperemia, secreciones, traumatismos, disfunciones psiquiátricas, etc.)
1.2. Discromatopsias
Estas alteraciones en la percepción de los colores pueden ser congénitas (7% de los varones y 0,5% de las mujeres, ya que la transmisión resulta ligada al cromosoma X) y se valoran mediante el test de Ishihara, o adquiridas, que suelen acompañarse de disminución de agudeza visual. Esta última forma suele deberse a opacificaciones de los medios transparentes oculares (córnea, cristalino, humor vítreo), a degeneraciones maculares o a lesiones del nervio óptico. Existen fármacos y tóxicos que pueden, también, provocarla.
1.3. Escotomas
Estas alteraciones en el campo visual son descritas por los pacientes como manchas o zonas oscuras más o menos permanentes, y deben diferenciarse de las miodesopsias o moscas volantes (producidas generalmente por alteraciones fáquicas o vítreas). Pueden producirse por lesiones en cualquier zona de la vía óptica (empezando por la retina, siguiendo por el nervio óptico, quiasma, radiaciones ópticas y acabando en los centros del lóbulo occipital). En ocasiones, los enfermos no son conscientes de su presencia, denominándose entonces escotomas negativos, ya que sólo se manifiestan al realizar la campimetría computerizada.
1.4. Nictalopía
También llamada ceguera nocturna o dificultad de adaptación a la oscuridad. Los pacientes la describen como una reducción de su capacidad visual en condiciones escotópicas (baja iluminación ambiental: dentro de un cine o un túnel) o de noche. También refieren un aumento de la dificultad de recuperación ante un deslumbramiento. Se da en las degeneraciones pigmentarias de la retina, enfermedades del nervio óptico, glaucoma y en déficit de vitamina A. Asimismo, puede producirse el efecto contrario, es decir, se ve peor con mucha luz. Aparece en algunas degeneraciones de la retina, particularmente las que afectan a los conos (células fotorreceptoras encargadas de la captación de luz en condiciones fotópicas), en neuritis ópticas tóxicas o en ciertos procesos cataratosos.
1.5. Visión de halos de colores
Se deben a lesiones que afectan a la transparencia de la córnea y/o del cristalino. Por ejemplo, las patologías que cursan con edema corneal, como las crisis de hipertensión ocular en el glaucoma de ángulo cerrado, los usuarios de lentes de contacto o tras inmersiones prolongadas sin protección ocular. La instilación de fluoresceína y el estudio de su reparto sobre la superficie corneal con luz azul cobalto proporciona una inestimable ayuda para la localización de erosiones o ulceraciones, además de aprovecharse para determinar la tensión ocular.
1.6. Visión de "moscas volantes" (miodesopsias)
Se trata de un fenómeno entóptico, es decir, de visualización de estructuras que se encuentran dentro del ojo. Son opacidades de los medios transparentes del ojo (vítreo o cristalino). Dicha percepción está en función de la cantidad de luz que exista en el medio ambiente: a más iluminación, más miodesopsias. En ocasiones se deben a un proceso degenerativo de las proteínas que conforman la estructura del humor vítreo: con la edad, la arquitectura tridimensional en forma de cuadrícula se desmorona, quedando grupos de fibras proteicas “flotando” o “nadando” sobre el resto de material vítreo no precipitado. Pueden, sin embargo, constituir el primer síntoma de un desprendimiento de retina o de coroides o de una inflamación coriorretiniana, así que debe siempre ser practicada una atenta oftalmoscopia ante dicha consulta.
1.7. Visión de destellos de luz (fotopsias)
Son percepciones luminosas en condiciones escotópicas, por estímulos mecánicos sobre la retina (tracciones vítreo-retinianas) o alucinaciones visuales originadas en la córtex occipital (área visual). También pueden constituir el primer aviso de un desprendimiento de retina.
1.8. Percepción alterada del tamaño y/o forma de los objetos (metamorfopsias; macropsias; micropsias)
Suelen deberse a alteraciones del área macular, que es la parte central de la retina y la más sensible, ya que acumula casi el 90% de las células fotorreceptoras. Dichas patologías pueden ser edemas, hemorragias o tumores. Se han descrito también en alteraciones del córtex temporal.
1.9. Visión doble (diplopía)
Puede ser mono o binocular. La monocular es muy rara y se produce sobretodo en caso de subluxación del cristalino. La binocular se produce por una pérdida de paralelismo entre los dos ojos y está desencadenada, bien por un desplazamiento ocular o por una alteración de la motilidad ocular extrínseca.
2. Dolor ocular
Como tal, es muy infrecuente y suele ser un síntoma de afección grave del globo ocular. Puede darse en el glaucoma agudo (el clásico “dolor de clavo”, asimilándolo a un dolor punzante intenso dirigido desde el globo hacia el interior de la cavidad orbitaria), o en el transcurso de una uveítis o una úlcera corneal (que calma inmediatamente con la instilación de colirio anestésico). Suele acompañarse de un enrojecimiento externo y puede irradiar siguiendo, como se ha dicho, el territorio de la primera rama del nervio trigémino, semejando una cefalea. Como cualquier algia, se debe ser muy cauto a la hora de interpretarlo, ya que se trata de una sensación y, como tal, subjetiva y variable dependiendo del estado de ánimo. Muchas veces, el escozor, la quemazón y la sensación de cuerpo extraño pueden confundirse o englobarse bajo el término de dolor ocular (o se trata de una cefalea). De hecho, la principal causa de cefalea es no llevar corregido el defecto de refracción. La hipermetropía, la miopía y el astigmatismo, aunque sea mínimos, inciden en el esfuerzo visual que el paciente debe realizar para ver con claridad, incrementando así la cefalalgia, que suele ser de comienzo vespertino.
3. Fotofobia
Es la sensación dolorosa que aparece cuando la luz estimula la retina, apareciendo sin excepción en las úlceras corneales y dependiendo proporcionalmente de su extensión. El deslumbramiento (“glare”) se refiere a la sensación de un exceso de luz que procede de superficies reflectantes, término referido en la mayoría de los pacientes de cirugía refractiva.
4. Alteración de las secreciones
Las consultas se refieren a los cambios anormales en cuanto a cantidad, ya sea en caso de disminución (hiposecreción lagrimal, el tan frecuente ojo seco) o de aumento (epífora o lagrimeo, según sea un aumento de la secreción lagrimal o una dificultad en el drenaje de la misma); o en cuanto a calidad, siendo este el caso de las secreciones mucinosas, muco purulentas o purulentas (las legañas de las conjuntivitis bacterianas) (fig. 2)
5. Prurito ocular
Se trata de un síntoma referido muy habitualmente, ilustrado con comentarios tipo “es que me arrancaría el ojo...”, ya que puede llegar a ser altamente invalidante y crear un elevado estado de ansiedad. La razón más frecuente es la sequedad ocular, que se manifiesta clínicamente por ese constante picor, enrojecimiento conjuntival y palpebral y sensación de cuerpo extraño (“arenilla en los ojos”), siendo muy importante el dato de la dificultad de apertura palpebral por las mañanas, necesitando el paciente varios minutos de lavado de cara y órbitas para poder mantener los ojos abiertos.
El diagnóstico diferencial preferente se establece con la alergia (cuando lo que realmente tienen es una insuficiente lubricación ocular), así que la prescripción inmediata, tan habitual, de corticoides tópicos debería evitarse o limitarse en lo posible, solucionando la patología con colirios o pomadas humectantes.
Otras etiologías comunes de prurito son las conjuntivitis (ya sean alérgicas o víricas, no tanto las bacterianas), la contaminación del aire (polución atmosférica, tabaco, polvo) e irritantes químicos (lacas y aerosoles, pinturas o el cloro de las piscinas).
6. Ojo rojo
Se clasifica en tres tipos:
6.1. Equímosis subconjuntival, o hiposfagma
Consiste en una hemorragia producida por la rotura de algún vaso conjuntival o epiescleral, apareciendo como una mancha de un color rojo intenso o granate, pero que no produce ni picor ni disminución de agudeza visual. Conocido popularmente como un “derrame”, produce una gran alarma de entrada al paciente, que resulta rápidamente reconfortado con las explicaciones sobre las posibles causas (hipertensión arterial, estado de ansiedad, sobreesfuerzo físico no habitual) y su pronóstico siempre favorable. De todos modos, habrá que aconsejar siempre unas tomas de tensión arterial en numerosas ocasiones a lo largo de siete o diez días, siempre a la misma hora del día, en el mismo brazo y, si es posible, con el mismo aparato y el mismo explorador, para obviar errores de interpretación o calibrado. Puede recetarse un colirio que favorezca la reabsorción del hematoma subconjuntival, o practicar una conducta expectante.
6.2. Inyección conjuntival
Se trata de una hiperemia debida a la dilatación de los vasos conjuntivales, y se aprecia sobre todo en las conjuntivitis y blefaritis de cualquier etiología, además de en otros procesos de menor entidad.
6.3. Inyección ciliar o periquerática
Debida a una hiperemia de los vasos episclerales perilímbicos. Se produce en afecciones más graves, por ejemplo en queratitis u otras alteraciones corneales, como en las heridas o perforaciones con afectación iridocristaliniana, en disfunciones ciliares y en el glaucoma.
Si el enrojecimiento es monocular, la causa principal suele ser un traumatismo. Si es sectorial, se pensará en una herida conjuntival o escleral, pudiendo incluso tratarse de una perforación con presencia de cuerpo extraño. En este caso, la agudeza visual resulta disminuida y se precisará el concurso de técnicas de imagen intracraneal (ecografías, radiografías clásicas de órbita y/o cráneo o tomografías computerizadas).
También puede debutar una conjuntivitis vírica siendo monocular, para pasar a generalizarse, como en el caso de la fiebre adeno-faringo-conjuntival, que suele cursar con adenopatías preauriculares, como primera estación ganglionar; submaxilares, como segunda, e incluso laterocervicales.
Si el enrojecimiento es binocular e intenso (equímosis o hematomas palpebrales) , hay que recordar que pueden darse en los traumatismos de base de cráneo o torácicos y se presenta en las quemaduras córneoconjuntivales. La consulta debida a la acción de la radiación ultravioleta del sol, en la nieve o la playa, y al uso de soldadores sin la correspondiente protección también suele ser bilateral, a la par que muy invalidante y fotofóbica.
Durante la exploración, y sólo como método para reducir el blefarospasmo, pueden usarse anestésicos tópicos, pero nunca de forma continuada, para no deshidratar al epitelio corneal, haciendo desaparecer el necesario concurso del reflejo del parpadeo, retrasando así la reparación. Tampoco se recomiendan los corticoides tópicos de entrada, ya que pueden potenciar las queratitis herpéticas y micóticas y pueden suponer un aumento de la tensión intraocular (en el 30 % de los pacientes), además de adelantar la formación de cataratas.
7. Alteraciones de la posición del globo ocular o de los párpados
Hablamos de exoftalmos o proptosis (fig. 3) cuando el globo ocular está desplazado hacia fuera de la órbita, y de endoftalmos cuando lo está hacia dentro. En ocasiones, por crecimiento de tumores, quistes o angiomas, el globo puede desplazarse lateralmente o bien se mueve sólo sobre el eje óptico, como en los estrabismos.
Con respecto a los párpados, su borde libre puede quedar expuesto hacia fuera (ectropión), (fig. 4) favoreciéndose las infecciones al aumentar la superficie de exposición; o dirigirse hacia dentro (entropión) (fig. 5), rozando entonces las pestañas de forma continuada sobre los epitelios corneo-conjuntivales y provocando severas queratitis crónicas. También pueden observarse disminuciones de la hendidura palpebral, por caída del superior (ptosis, que puede ser miogénica o neurogénica) (fig. 6) o bien aumentos de la misma, siendo éste el caso de las retracciones típicas de la oftalmopatía tiroidea.
La eversión palpebral debería formar parte de la rutina exploratoria del polo anterior ocular, para valorar áreas de especial hiperemia, quistes, concreciones o cálculos calcáreos, hipertrofia de las papilas de la propia conjuntiva tarsal, erosiones o ulceraciones y para la localización de cuerpos extraños.
8. Alteraciones pupilares
Pueden apreciarse alteraciones del color pupilar, es decir, pasar del negro habitual a una coloración blanquecina (leucocoria), gris o amarillenta, revelando así alteraciones cristalinianas o del humor acuoso; también de la forma pupilar: corectopia, por sinequias, (fig. 7), adherencias, atrofias o inflamaciones; o del tamaño (se habla de midriasis cuando está dilatada y miosis en contracción, llegando hasta a ser puntiforme). La simetría pupilar deber ser siempre valorada, para descartar alteraciones neurológicas o tóxicas, así como su dinámica (reflejos fotomotor y de acomodación)
9. Traumatismos oculares
Su clasificación puede realizarse atendiendo al nivel de la urgencia que presente:
9.1. Extrema:
Es el caso de las quemaduras químicas córneo-conjuntivales, donde la rapidez en la instauración del lavado es fundamental. Compete al primer profesional sanitario que tenga contacto con dicho paciente el saber realizar, al menos durante diez minutos, un profuso lavado con suero fisiológico, prestando especial atención a los fondos de saco conjuntivales. Tras el mismo, se averiguará el causante, sabiendo que, si se trata de un ácido, es menos grave (ya que produce cicatrices rápidamente, impidiendo así la penetración en profundidad); pero si se trata de una base, el daño será mayor, ya que disuelven los tejidos y van penetrando casi sin resistencia hacia el interior del globo ocular. El tratamiento deberá ser, en principio, semejante al de las erosiones corneales, aunque éste dependerá de la gravedad, ya que pueden quedar secuelas en forma de adherencias conjuntivales (fig.8), palpebrales o leucoma.
9.2. Moderada:
Se incluyen las heridas perforantes o su mera sospecha, los cuerpos extraños corneo-conjuntivales, las abrasiones corneales, los hipemas y las laceraciones palpebrales. Nunca debe ejercerse una presión sobre el globo ocular ni sobre sus párpados ante la sospecha de una perforación ocular, y se debe encarecer evitar las maniobras de Valsalva.
Las laceraciones se dividen en superficiales (paralelas al borde palpebral y sin separación); las del borde palpebral (que deben ser alineadas cuidadosamente para prevenir la aparición de muescas); con pérdida leve de tejido (menos del 30%) y con pérdida grave de tejido.
La integridad del globo debe ser mantenida a toda costa, siendo fundamental la colocación de un protector ocular o la fijación de una oclusión firme. Tras un traumatismo cerrado puede lesionarse, por acción o reacción, cualquier estructura orbitaria. Si presenta disminución de la agudeza visual, hay que practicar inmediatamente pruebas funduscópicas para descartar el desprendimiento de retina, la rotura coroidea, la catarata traumática (fig. 9), el edema retiniano, el desprendimiento de coroides o la hemorragia intravítrea.
9.3. Mínima:
Se incluyen en este grupo aquellas consultas urgentes cuyo tratamiento pueda demorarse entre uno y dos días, como las fracturas orbitarias:
Fractura por rotura del suelo de la órbita:
Se denomina “pura” cuando no interesa el borde orbital, mientras que la “impura” sí lo hace, además de afectar a los huesos faciales adyacentes.
Dicha fractura está causada por el aumento brusco en la presión orbitaria a causa de un objeto contundente con un diámetro superior a los cinco centímetros. Debido a que los huesos de la pared lateral y del techo son más resistentes, es el fino hueso que recubre el canal infraorbitario el primero en ceder. Entonces pueden aparecer la equímosis, el edema, la anestesia del nervio infraorbitario (que afecta al párpado inferior, la mejilla, el lado de la nariz, el labio superior y la arcada dentaria superior con sus encías), la diplopía, lesiones intraoculares (hipema, recesión angular, diálisis retiniana) y exoftalmos.
Fractura por rotura de la pared medial:
Aislada, es poco frecuente. Aparece un enfisema subcutáneo periorbitario cuando el paciente se suena la nariz, así que debe ser advertido, y una motilidad ocular defectuosa si el músculo recto medial está atrapado en la fractura.
Fractura del techo:
Si son aisladas, como la caída sobre un objeto afilado o un golpe en la frente, son más frecuentes en los niños pequeños. Las fracturas complicadas, causadas por traumatismos importantes con desplazamiento asociado del borde orbital o una alteración significativa de los huesos craneofaciales, afectan sobre todo a los adultos. Presentan equimosis periocular y hematoma palpebral superior, que aumenta con el transcurso de las horas y se extiende al lado opuesto. Existe desplazamiento inferior o axial del globo y pulsación del mismo.
Fractura de la pared lateral:
Formada por un tipo óseo más resistente que el resto de las paredes, de forma que una fractura suele asociarse con lesiones faciales extensas.
Para describir los traumatismos oculares, la terminología debe ser muy precisa:
La lesión cerrada es aquella en la que la córnea y la esclerótica están intactas, pero existe afectación intraocular, mientras que la abierta se asocia con una herida de espesor completo de la córnea, de la esclerótica o de ambas. La rotura es una herida de espesor completo causada por un traumatismo contuso, y la laceración también lo es, pero por un objeto afilado. La penetración está causada por una laceración única con un objeto afilado y la perforación consiste en dos laceraciones, una de entrada y otra de salida.
Traumatismo contuso:
Si es grave, da lugar a una disminución del diámetro anteroposterior y una expansión simultánea en el plano ecuatorial, que se asocia a una subida instantánea de la presión intraocular. Aunque, en un primer momento, el impacto resulte amortiguado por el diafragma irido-cristaliniano y la base del humor vítreo, la lesión se puede propagar a distancia, hasta asentarse en el polo posterior, o producirse la rotura del globo ocular.
Esta rotura suele ser anterior, en el limbo esclerocorneal o cerca de él, con prolapso o hernia de iris.
A la exploración con el biomicroscopio, puede aparecer hipema (siendo su origen la rotura de vasos sanguíneos del iris y/o del cuerpo ciliar), desgarros del esfínter pupilar (fig. 11), iridodiálisis, anillo de pigmento sobre la cápsula anterior del cristalino (anillo de Vossius), catarata (desarrollada en un breve espacio de tiempo tras el trauma), subluxación del cristalino y hasta recesión del ángulo camerular. Si el hipema es transitorio, cura sin secuelas, pero si se prolonga, puede conllevar un aumento continuado de la tensión intraocular (que lesionará al nervio óptico) e impregnará de productos del catabolismo hemático al endotelio corneal.
A la exploración funduscópica, puede apreciarse conmoción retiniana (inflamación turbia, con coloración grisácea del epitelio retiniano generalmente temporal). Si ésta es grave, aparece la hemorragia intrarretiniana, con los consiguientes cambios en el tropismo de la zona, hasta formarse verdaderos agujeros. También puede apreciarse la rotura coroidea, concéntrica con la papila y, si es extensa, asociada a hemorragia subretiniana hasta subhialoidea o propiamente vítrea.
Si la que se rompe es la retina, puede causar desprendimiento de la misma, clasificándose en tres tipos:
1. Diálisis retiniana: Por tracción vítrea a lo largo de la cara posterior de su base.
2. Desgarros ecuatoriales: Por disrupción retiniana directa en el punto de impacto escleral.
3. Agujeros maculares: En el momento del traumatismo o posteriormente, tras la resolución de la conmoción retiniana.
Si existe una rotación brusca del globo ocular, el nervio óptico puede quedar directamente afectado.
Traumatismo penetrante:
Son más frecuentes en varones que en mujeres (relación 3 a 1), y en el grupo de más jóvenes. La extensión de la lesión vendrá determinada por el tamaño y la composición del objeto, la velocidad (energía cinética) y el momento del impacto. El desprendimiento de retina traccional después de un traumatismo penetrante es el resultado de la incarceración vítrea en la herida y la presencia de sangre flotando en el humor vítreo (hemovítrea), que actúa como un estímulo para la proliferación fibroblástica. La contracción de estas membranas da lugar a un acortamiento y enrollado sobre la retina periférica en la zona de la base del vítreo.
Fuente:
Dr. Rafel Vila Silván
Institut Oftalmològic Integral
Número 2 - Mayo 2005
Institut Oftalmològic Integral
Número 2 - Mayo 2005
PATOLOGIA OCULAR Guía de Actuación Clínica en A. P.
QUERATOCONO
El queratocono es una enfermedad congénita que afecta la córnea, la parte frontal transparente del ojo.
Esta afección ocasiona una deformación y adelgazamiento progresivo de la córnea a lo largo del tiempo, alterando su forma y función.
La velocidad y tasa de progresión del queratocono varían entre individuos, afectando comúnmente ambos ojos y manifestándose inicialmente durante la pubertad.
Dicha progresión suele ser más rápida en personas jóvenes, lo que hace crucial la detección temprana y la implementación de tratamientos adecuados.
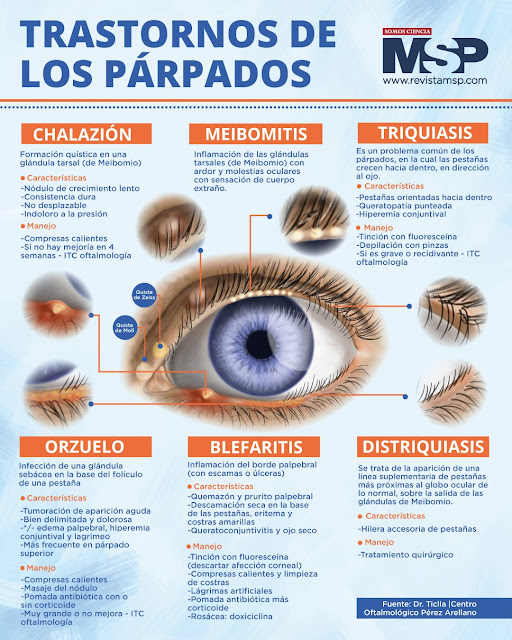
#MSPOftalmología | Lávate las manos antes de tocar tus ojos y asegúrate de retirar completamente el maquillaje de los párpados antes de dormir, así podrás prevenir muchas de estas enfermedades.
Conoce más sobre los trastornos del párpado con esta infografía que hemos preparado para ti.
Aprende más en www.revistamsp.com
#MSP: El lugar donde médicos, profesionales de la salud y pacientes pueden entrar. #MSPLíderesPioneros
Pinterest
Twitter
Blog
Gracias a todos el Canal somos mas de 1000 participantes en WhatsApp. Recordar este es un canal y sirve de enlace para entrar a los tres grupos; TACMED, TRAUMA y Científico. ahí es que se puede interactuar y publicar. Si le molestan las notificaciones, solo tiene que silenciarlas y así se beneficia de la informacion y la puede revisar cuando usted así lo disponga sin el molestoso sonido de dichas actualizaciones, Gracias a todos Dr. Ramon Reyes, MD Enlace al
Enlace a TACMED en WhatsApp https://chat.
Enlace a TRAUMA en WhasApp https://chat.whatsapp.
Enlace a Científico https://chat.
TELEGRAM Emergencias https://t.me/+sF_-
TELEGRAM TACMED https://t.me/CIAMTO








No hay comentarios:
Publicar un comentario